Большеберцовый стресс синдром (ббсс)
Содержание:
- Принципы диагностики
- Наши врачи
- Правила лечения
- Профилактика
- Длинный малоберцовый сегмент
- Задняя большеберцовая мышца
- Анатомия костей
- Профилактика
- Миалгия, мышечные боли
- Внешние мышцы и сухожилия стопы
- Что делать при судорогах
- Диагностика
- Неврогенные миалгии
- Отёки ног при заболеваниях вен
- 2.Причины
- Разгибатели больших пальцев
- Факторы возникновения отека ног (нижних конечностей)
- Другие причины появления отека ног (нижних конечностей)
- Мышечный спазм
- Сводит мышцы: надо ли обращаться к врачу?
- Как победить скованность в ногах при венозной патологии?
- Виды и причины возникновения
- Сгибатель пальцев
- Трехглавая мышца голени
- Лечение мышечных болей в ногах методом УВТ
- Что такое варикозное расширение вен?
Принципы диагностики
Отличить физиологическую реакцию от патологического состояния может только врач, самостоятельно сделать это невозможно.
Беспокоиться не стоит только в том случае, если крампи возникают редко, не более 1 раза в месяц, а причина «лежит на поверхности», явственна связь с физической перегрузкой, обильным отделением пота или другими указанными выше «естественными» причинами. Во всех остальных случаях нужно обращаться к врачу как можно раньше, чтобы исключить болезни или скорректировать прием лекарств. Особого внимания заслуживают длительные затяжные судорожные сокращения, которые повторяются.
Иногда уплотнение мышц и их болезненность держатся в течение нескольких дней. Косвенным подтверждением длительных крампи служит повышение уровня креатинфосокиназы. Тонический спазм мышц грудной клетки или диафрагмы случается редко, однако может создавать картину инфаркта сердца или легкого.
Тщательная диагностика – основа успешного лечения. В связи с многообразием причин обследование может занять около недели. Диагностическое оснащение клиники ЦЭЛТ позволяет выявить скрытые болезни, о которых человек не знал. Важный аспект – определение показателей гомеостаза, их возможных отклонений от нормы. Выявленные изменения водно-электролитного обмена позволяют быстро скорректировать состояние.
Набор диагностических процедур может включать при необходимости не только общеклинические анализы, но и электронейромиографию, исследование функции сердца, щитовидной железы, почек и других органов. ЭНМГ вне приступа может выявить признаки первичной мышечной патологии и нарушения иннервации мышцы, во время сокращения мышцы записываются потенциалы высокой частоты и амплитуды.
Известно, что крампи чаще возникают у людей с «толстыми» икрами или некоторой гипертрофией этих мышц. Исследователи связывают это с большим количество миоглобина в них (так называемые «красные мышцы»). Интересно, что у народов, которые много времени проводят на корточках и тем постоянно нагружают икроножные мышцы, крампи наблюдаются значительно реже. Правда, длительное нахождение в таком положении может привести к ущемлению малоберцового нерва.
Наши врачи

Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием

Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Правила лечения
Сами по себе крампи не представляют угрозы ни для жизни, ни для здоровья. Однако они крайне болезненны, доставляют много неприятностей. Симптомы, сопровождающие крампи, разнообразны, поэтому усилия врачей клиники ЦЭЛТ направлены на то, чтобы выделить основное заболевание. Лечение этого заболевания, а также отмена избыточных лекарств позволяют быстро улучшить показатели здоровья.
Неотложная помощь для снятия боли заключается в пассивном растяжении сокращенной мышцы или произвольном активном сокращении мышцы – антагониста. Так, при судороге в икроножной мышце нужно встать, опираясь на раздраженную ногу, при сокращении мышц пальцев – выпрямить их рукой.
Для профилактики крампи после физической нагрузки нужно из положения лежа высоко поднять ноги. В этом положении улучшается венозный отток, и вероятность судорожного сокращения уменьшается. При потере электролитов с потом или диареей рекомендуется прием препаратов калия и магния.
В качестве вспомогательных методов используется физиотерапия, в частности такие методы:
- лечебная физкультура, направленная на общее укрепление мускулатуры;
- контрастные водные процедуры, массаж и аппаратные виды физиотерапии.
При незначительном эффекте от физиотерапевтических процедур врач может назначить медикаментозное лечение.
Профилактика
Отказ от вредных привычек, упорядочение образа жизни и питания – основные принципы профилактики. Наряду с этим полезны умеренные физические нагрузки – прогулки или занятия на велотренажере. Хорошо в свободное время выполнять простые упражнения на растяжку мышц. В любое время года нужно употреблять достаточное количество чистой воды – 30 мл на килограмм веса в прохладное время года и 50 мл в жаркое.
Тем, у кого крампи повторяются часто, желательно уменьшить употребление напитков, содержащих много кофеина, отказаться от курения. Во время сна нужно тепло укрываться, особенно держать в тепле ноги.
- Синдром Гийена-Барре
- ХВДП
Длинный малоберцовый сегмент
Отличительная особенность участка – его перистая структура. Мышца пролегает сверху на МБ кости, крепится к ее 2 трети с наружной части, вырастая из:
- ее головковой части,
- частично – фасции,
- мыщелка ББК.
Когда длинная малоберцовая мышца сокращается, обеспечиваются сразу 3 типа движения:
- отведение,
- пронация (изгиб),
- нога сгибается в стопе.
Сухожилие данного волокна облегает латеральную часть лодыжки позади и внизу. Около пятки они встречают крайние удерживатели. Продвинувшись далее и попадая в окружение мускулов подошвы, элемент раскидывается по бороздочке, идущей по нижней поверхности кубовидной кости стопы, и заканчивается на ее внутренней стороне.
Задняя большеберцовая мышца
Локализируется глубже трехглавой между мышцами сгибателями голени. Начало – тыльная сторона перегородки междукостной и близко лежащие отделы берцовых костей. После прохождения медиальной лодыжки мышца крепится к бугорку ладьевидной и клиновидной костей, к плюсне. Задняя большеберцовая мышца, относящаяся к приводящим мышцам голени, отвечает за совершение следующих действий:
- приведение ступни в движение,
- супинация,
- сгибание.
Отделяет волокно от камбаловидной мышцы канальчик, т.н. голенно-подколенный, с виду спереди напоминающий тонкую щель. В его русле лежат нервные волокна и кровеносные сосуды.
Анатомия костей
Когда дело касается такой важной части тела как ноги, знаний только о мышцах недостаточно. Давайте узнаем больше о костях и суставах, которые участвуют в ходьбе, беге и приседаниях
Таз
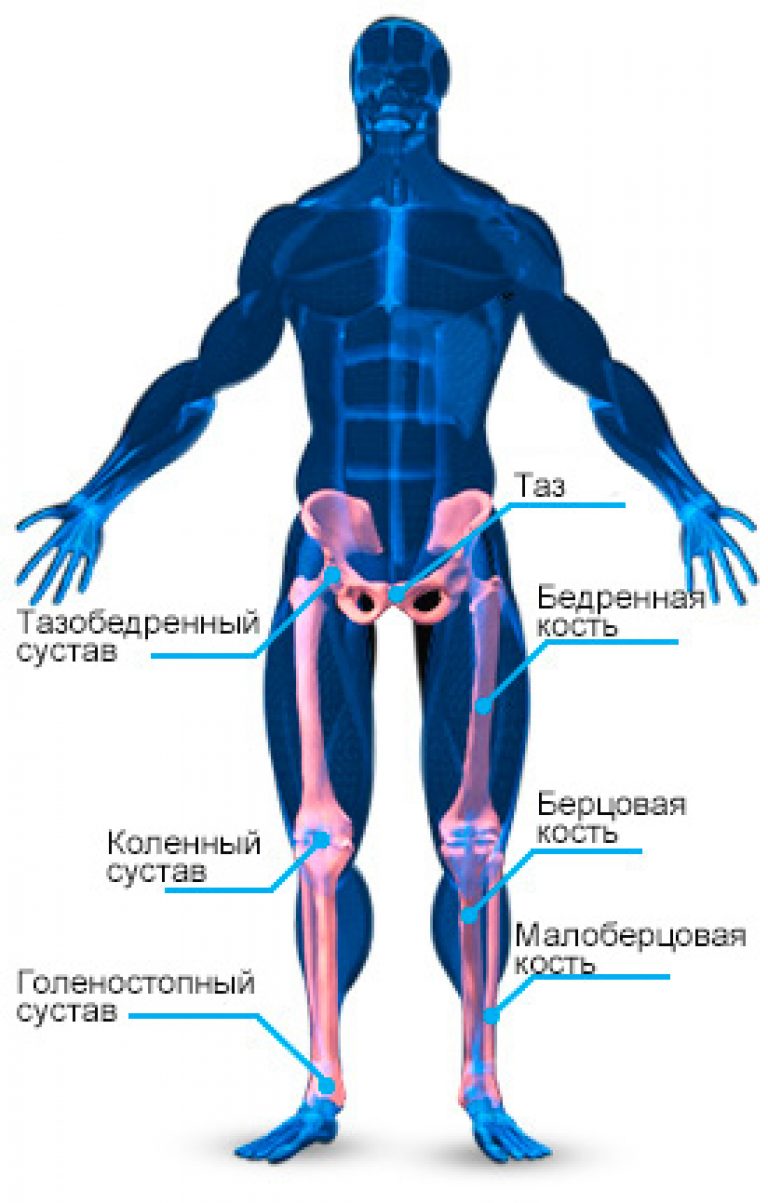 Таз по форме похож на чашу. Он связывает нижнюю часть тела вместе, и отвечает за 2 основных движения – наклон туловища вперед и назад.
Таз по форме похож на чашу. Он связывает нижнюю часть тела вместе, и отвечает за 2 основных движения – наклон туловища вперед и назад.
Тазобедренный сустав
Тазобедренный сустав является тем местом, где бедренная кость соединяется с тазом, образуя нечто вроде шарнира. Такое соединение дает нам большую свободу действий – мы можем сгибать, разгибать, сводить и разводить ноги, а также выполнять ими вращательные движения.
Коленный сустав
Коленный сустав также позволяет нам не только сгибать и разгибать ноги, но и вращать ими. Он играет решающую роль практически в каждом упражнении для ног.
Голеностопный сустав
Контролирует 2 основных движения: разгибание стопы (когда вы встаете на носки) и сгибание стопы (когда тяните носки на себя).
Профилактика
Отказ от вредных привычек, упорядочение образа жизни и питания – основные принципы профилактики. Наряду с этим полезны умеренные физические нагрузки – прогулки или занятия на велотренажере. Хорошо в свободное время выполнять простые упражнения на растяжку мышц. В любое время года нужно употреблять достаточное количество чистой воды – 30 мл на килограмм веса в прохладное время года и 50 мл в жаркое.
Тем, у кого крампи повторяются часто, желательно уменьшить употребление напитков, содержащих много кофеина, отказаться от курения. Во время сна нужно тепло укрываться, особенно держать в тепле ноги.
- Синдром Гийена-Барре
- ХВДП
Миалгия, мышечные боли
Миалгия, или мышечные боли – это симптоматическое заболевание, которое сопровождается не только дискомфортными ощущениями в мышцах во время движения, но отеками рук или ног, появлением мышечных воспалений. Помимо этого, при миалгии наблюдается нарушение проницаемости мембран мышечных клеток.
Симптомы миалгии бывают разными и зависят от вида заболевания. Основные виды миалгии:
- Фибромиалгия – сопровождается костно-мышечными болями, которые проявляются особенно сильно при прощупывании мышц;
- Миозит – воспаление скелетных мышц, которое сопровождается болями даже при самых простых движениях. Лечение данного вида заболевания крайне необходимо, так как оно может привести в инвалидности;
- Полимиозит – заболевание, которое характеризуется воспалением поперечнополосатой мускулатуры и кожи. Зачастую полимиозит сопровождается злокачественными опухолями.
Внешние мышцы и сухожилия стопы
Задняя большеберцовая мышца
Задняя большеберцовая мышца начинается от задней поверхности большеберцовой и малоберцовой костей (под икроножной мышцей в заднем мышечном футляре голени). Сухожилие этой мышцы на своем пути к стопе огибает сзади внутреннюю лодыжку.
Главная точка прикрепления мышцы – бугристость ладьевидной кости и медиальная клиновидная кость. Также от сухожилия отходят пучки, прикрепляющиеся к основаниям 2-й, 3-й и 4-й плюсневых костей, промежуточной и латеральной клиновидным костям и кубовидной кости.
Мышца и ее сухожилие играют важную роль в формировании и поддержании внутреннего свода стопы.
Сокращение задней большеберцовой мышцы осуществляет инверсию (вращение внутрь) стопы и подошвенное сгибание стопы и голеностопного сустава.
Дисфункция задней большеберцовой мышцы, в т.ч. разрыв ее сухожилия, может становится причиной приобретенного плоскостопия.
Передняя большеберцовая мышца
Передняя большеберцовая мышца начинается от верхних двух третей наружной поверхности большеберцовой кости. Сухожилие ее прикрепляется к медиальной клиновидной и 1-ой плюсневой кости стопы.
Мышца осуществляет тыльное сгибание и инверсию стопы.
Повреждение общего малоберцового нерва, иннервирующего мышцу, или сухожилия этой мышцы приводит к свисанию стопы.
Короткая малоберцовая мышца
Короткая малоберцовая мышца начинается от нижних двух третей наружной поверхности малоберцовой кости. Сухожилие ее проходит позади наружной лодыжки, идет вдоль наружной поверхности пяточной кости, располагаясь выше сухожилия длинной малоберцовой мышцы, и прикрепляется в бугристости основания 5-й плюсневой кости.
Мышца осуществляет эверсию (вращение наружу) стопы и обеспечивает динамическую стабилизацию наружного отдела стопы и голеностопного сустава. Травма стопы, сопровождающаяся ее инверсией, может приводить к повреждению сухожилия этой мышцы.
А – сухожилие короткой малоберцовой мышцы, В – сухожилие длинной малоберцовой мышцы
Длинная малоберцовая мышца
Длинная малоберцовая мышца начинается от малоберцовой кости выше короткой малоберцовой мышцы. Сухожилие ее также проходит позади наружной лодыжки, продолжается на стопу и прикрепляется к медиальной клиновидной и 1-ой плюсневой кости.
Основной функцией мышцы является подошвенное сгибание 1-го луча стопы. Также она осуществляет подошвенной сгибание и эверсию стопы. Мышца участвует в поддержании поперечного свода стопы и обеспечивает латеральную динамическую стабильность голеностопного сустава.
Длинный сгибатель 1-го пальца (FHL)
Мышца начинается на задней поверхности голени (задний мышечный футляр) и прикрепляется к нижней (подошвенной) поверхности дистальной фаланги 1-го пальца.
Мышца осуществляет сгибание (подошвенное сгибание) и инверсию стопы. Также она сгибает 1-ый палец.
Длинный разгибатель 1-го пальца (EHL)
Эта мышца расположена между передней большеберцовой мышцей и длинным разгибателем пальцев в переднем мышечном футляре голени. Прикрепляется она к основанию дистальной фаланги 1-го пальца. Длинный разгибатель 1-го пальца разгибает (выпрямляет и поднимает) первый палец, осуществляет тыльное сгибание стопы и участвует в эверсии и инверсии стопы.
Длинный сгибатель пальцев (FDL)
Это одна из трех мышц, начинающихся на задней поверхности голени (задний мышечный футляр), двумя другими являются длинный сгибатель 1-го пальца и задняя большеберцовая мышца. Длинный сгибатель пальцев прикрепляется к нижней (подошвенной) поверхности дистальных фаланг малых пальцев стопы.
Мышца осуществляет сгибание малых пальцев стопы.
Длинный разгибатель пальцев (EDL)
Мышца начинается широким основанием на передней поверхности большеберцовой и малоберцовой костей и межкостной мембране. На стопе она разделяется на 4 сухожилия, прикрепляющиеся к 4 малым пальцам. Каждое сухожилие на уровне ПФС разделяется на 3 пучка, центральный пучок прикрепляется к основанию средней фаланги, два латеральных пучка объединяются и прикрепляются к дистальной фаланге.
Основной функцией длинного разгибателя пальцев является разгибание пальцев. Однако она также участвует в тыльном сгибании стопы и голеностопного сустава.
Что делать при судорогах
Мышечные сокращения, не связанные с серьезными заболеваниями, не требуют специализированного лечения, но боль, вызываемая ими, нуждается в воздействии. Поэтому есть простые способы, доказавшие свою эффективность:
- массирование или ударное воздействие застывших мышц;
- устранение спазма уколом обычной иглы;
- массаж застывших икроножных мышц – потянуть на себя большие пальцы ног;
- эта же группа мышц расслабляется при помощи потягиваний стоя – руками дотянуться до пальцев больной конечности, упирающейся в поверхность пола;
- при спазме мышц передней поверхности бедер сгибается колено, а стопа притягивается сзади по направлению к ягодицам.
Эти способы позволяют избавиться от возникшей боли, если же она появляется достаточно часто, лечение судорог надо начинать с выявления причин, их вызывающих, и профилактики.
Диагностика
Остеогенную форму рака голени легко диагностировать на передней части голени. Если же она находится на задней части, то диагностировать ее гораздо сложнее из-за икроножной мышцы, которая скрывает опухоль.
Поверхностный рак мягких тканей голени также гораздо легче диагностировать, чем бессимптомно протекающий глубокий рак мягких тканей голени.
При подозрении на рак голени делаются лабораторные исследования, проводится компьютерная томография, делается рентген голени, проводится магнитно-резонансная томография.
Для подтверждения рака голени делается биопсия. Далее проверяется, есть ли при раке голени наличие метастаз в других органах.
Неврогенные миалгии
Нервно-мышечные заболевания, когда нарушается работа мускулатуры, т.е. поражение собственно мышц или вследствие дисфункции нервно-мышечного соединения, заболеваний спинного мозга, поражения периферических нервов или поражения двигательных ядер ствола головного мозга.
При остеохондрозе грудного и поясничного отделов позвоночника могут быть плексопатии, радикулопатии, плексорадикулопатии. Беспокоят боли, ограничение движений, нарушение чувствительности, могут развиваться атрофии мышц, парезы и параличи.
Прогрессирующие мышечные дистрофии относятся к генетическим наследственным болезням и чаще они возникают в детском возрасте.
Воспалительные миопатии или миозиты могут возникать при воспалении или вследствие аутоиммунных заболеваний.
Митохондриальные миопатии – наследственные заболевания, причина которых в нарушении работы митохондрий — «силовых станций» клеток, в которых синтезируется большая часть необходимого клетке АТФ. Это грандиозный спектр заболеваний.
Существуют несколько различных митохондриальных заболеваний с первичным поражением поперечнополосатых мышц или сочетанным поражением мышечной ткани и головного мозга:
- — Синдром Кернса – Сейра характеризуется офтальмоплегией, атаксией, мышечной слабостью, нарушением сердечной проводимости и др.;
- — MELAS синдром – энцефаломиопатия, лактат-ацидоз, инсультоподобные эпизоды;
Оптическая нейропатия Лебера – острая потеря центрального зрения у молодых мужчин и многие другие.
Состояния, связанные с нарушением клеточной энергетики, очень распространены и не ограничиваются только наследственными синдромами. Среди них: синдром хронического утомления, мигрени, кардиомиопатии, гликогенозы, болезни соединительной ткани, диабет, рахит, гипопаратиреоз и многие другие.
Диагноз митохондриальных миопатий основывается на морфологической диагностике и выявления феномена RRF («regged» red fibers, «рваных» или «шероховатых» красных волокон).
Отёки ног при заболеваниях вен
Отёки при варикозных узлах вен нижних конечностей далеко не первый симптом, они появляются при довольно запущенном процессе. Как правило, варикозная болезнь проявляется болезненной усталостью и неприятными ощущениями в икроножных мышцах, проходящими при ходьбе. Венозный отёк односторонний, при поражении варикозными узлами вен обеих конечностей отёчность двухсторонняя, но не симметричная. Мягкие ткани ноги плотные, при стоянии, особенно без движений, отёчность усиливается вместе с болезненными ощущениями. В горизонтальном положении с подушкой под стопой отёк уменьшается.
Отёчность развивается медленно, сначала в окололожечной области к вечеру появляется пастозность тканей, при прогрессировании процесса уплотнение мягких тканей распространяется выше лодыжки и становится ощутимым уже к середине дня. При тяжёлом поражении вен конечности отёки не проходят к утру даже при возвышенном положении ноги во время ночного сна. Беспокоит пациента не столько отёчность, сколько боли и быстро нарастающая усталость в ногах, к которым позже присоединяются трофические изменения кожи вплоть до незаживающих язв. При лечении венозной патологии уменьшается и отечность ног.
2.Причины
На клеточном уровне мышечная ткань устроена так, что ее длительное бездействие воспринимается организмом как повод для «сокращения штатов», т.е. для избавления от энергозатратных, но не используемых мышечных волокон. Поэтому наиболее распространенная причина атрофии бедренного квадрицепса – продолжительный период вынужденной неподвижности после травмы, масштабного хирургического вмешательства, комы и т.п.
Однако спектр возможной этиологии отнюдь не ограничивается сказанным. К такой атрофии могут приводить также врожденные, генетически обусловленные аномалии и дегенеративные заболевания мышечной ткани, аутоиммунные болезни, миозит (воспаление мышц), суставная патология, эндокринные и/или метаболические расстройства, а также дегенеративно-дистрофические процессы в проводниковых структурах нервной системы. Кроме того, атрофия может начаться в силу алиментарных причин, т.е. на фоне длительного и глубокого дефицита питательных веществ в связи с голоданием (в том числе и при применении экстремальных диет «для похудения»). Некоторые хронические и острые интоксикации также способны запустить атрофический процесс в мышцах. Наконец, атрофия может быть следствием естественного угасания метаболизма и активности в старческом возрасте.
Разгибатели больших пальцев
Между серединой ПБМ и боковиной ДРП, местами прикрытого в передней области данными мускулами, находится длинный разгибатель большого пальца. Формируется он во второй трети фронтальной поверхности малоберцовой кости и соединениях элементов голени. Принадлежащие мышце сухожилия движутся к пятке, расстилаясь за упоминавшимися выше держателями в сепаратном синовиальном влагалище, после присоединяются к дистальной фаланге большого пальца целиком, а к следующей за ногтевой – опционально. Задача мышцы передней поверхности голени – выпрямление БП и обеспечение двигательной способности ступневого участка в голеностопе.
Факторы возникновения отека ног (нижних конечностей)
Отек ног (нижних конечностей) может в равной степени влиять на обе ноги или быть более выраженным на одной нижней конечности. Часто отек ног вызывается несколькими факторами, такими как венозная недостаточность, ожирение или предыдущий забор подкожной вены для шунтирующих операций на сердце.
Отёк нижних конечностей
Отеки ног (нижних конечностей) могут возникать из-за повышенного давления в венах, местной травмы, воспалительных изменений, препятствия оттоку лимфатической жидкости, инфекции, низкого уровня белка в крови, ожирения, беременности, состояния задержки жидкости или воздействия лекарств. Высокое давление в венах ног приводит к тому, что жидкость, белки и клетки крови просачиваются через стенки мелких вен в мягкие ткани, особенно возле лодыжек. Это вызывает точечный отек, припухлость, которая оставляет временную вмятину на коже при компрессии обуви, носка или преднамеренном надавливании, например, при нажатии пальцем.
Другие причины появления отека ног (нижних конечностей)
- Локализованный отек ног (нижних конечностей) может быть также следствием травмы, гематомы (скопление крови в мягких тканях), инфекций, перелома, поверхностного тромбофлебита (сгустки в венах жировой ткани), разрыва сухожилия или мышцы, кисты в суставе (например, синовиальная киста в колене), а иногда и спонтанное кровотечение в ткань из-за разрыва кровеносного сосуда.
- Хронический отек ног (нижних конечностей) также может быть вызван состояниями, которые приводят к общему увеличению жидкости тела, что может быть более выражено в ногах из-за действия силы тяжести, например:
- Застойная или ишемическая сердечная недостаточность,
- Легочная гипертензия,
- Перикардит, ограничивающий насосную функцию сердца,
- Беременность,
- Идиопатический отек, часто поражающий как верхние, так и нижние конечности у женщин в пременопаузе,
- Заболевания печени,
- Заболевания почек,
- Гипотиреоз,
- Состояния с низким содержанием белка, такие как недоедание, потеря белка из-за болезни, болезней почек или кишечника,
- Медикаментозный отёк.
- Некоторые из наиболее распространенных лекарств, вызывающих отек ног, — это нестероидные противовоспалительные препараты, принимаемые для снятия боли или дискомфорта при артрите, и блокаторы кальциевых каналов, принимаемые при сердечных заболеваниях или гипертонии. Вот некоторые из наиболее распространенных лекарств, которые могут вызвать отек ног (нижних конечностей) у некоторых людей, включают:
- Антигипертензивные препараты, блокаторы кальциевых каналов, бета-блокаторы (клонидин, гидралазин, метилдопа, миноксидил)
- Нестероидные противовоспалительные препараты (ибупрофен, напроксен и многие другие в этом классе)
- Гормоны (эстроген, прогестерон, тестостерон)
- Целлюлит, инфекция кожи и жировых тканей ноги могут вызвать отек ног с болью и болезненностью. Боль от целлюлита может быть очень сильной или проявляться пастозностью и легкой болью с кожей от розового до ярко-красного цвета.
- Отек стопы, особенно если кожа не образует ямок при кратковременном надавливании, может быть вызван лимфедемой, нарушения работы микроскопической сети каналов, которые перемещают тканевую жидкость от конечности обратно в кровоток на уровне верхней части стопы и груди.
Отечность при липедеме
В зависимости от причин лимфедему разделяют на:
- Врожденную — присутствует при рождении,
- Приобретенную — из-за рецидивирующей инфекции или непроходимости лимфатичеких сосудов,
- Послеоперационное — иссечение вены для венозных трансплантатов, лимфодиссекция при опухоли,
- Злокачественные новообразования — лимфома или другие заболевания, поражающие лимфатические узлы,
- Ожирение — из-за сдавления лимфатических каналов в брюшной полости или тазу.
После венозной недостаточности ожирение является следующей по частоте причиной отека ног (нижних конечностей) в США, европейских странах и России. Абдоминальное ожирение частично препятствует венозному и лимфатическому оттоку от ног. Ожирение также ускоряет растяжение вен ног под действием силы тяжести, тем самым способствуя прогрессированию венозной недостаточности.
Мышечный спазм
Наверное, у каждого человека когда-нибудь сводило мышцы. На языке медицины подобное состояние называется «мышечный спазм».
Наши мышцы постоянно находятся в напряжении; благодаря мышцам наше тело движется, поддерживает свою форму, сокращения мышц обеспечивают работу многих внутренних органов и систем организма. Но иногда мышцы сокращаются без необходимости, непроизвольно, и такое сокращение может быть болезненным. Спазм может затронуть любую скелетную мышцу опорно-двигательного аппарата, но наиболее часто ему подвержены икроножная мышца (мышца задней поверхности голени) и мышцы бедра.
Мышцу может свести во время повышенной нагрузки (например, при занятиях спортом) или в состоянии покоя (при сидении за компьютером или во время сна).
Сводит мышцы: надо ли обращаться к врачу?
Разовое сведение мышц в большинстве случаев не является поводом для беспокойства. Однако если мышечные спазмы повторяются достаточно часто, это может быть симптомом развивающегося заболевания. Спектр возможных заболеваний достаточно широкий; он включает в себя сосудистые заболевания (варикоз), заболевания печени, почечная недостаточность, заболевания щитовидной железы, нарушения нервной системы.
Обращаться к врачу при сведении мышц необходимо, если:
- мышцы сводит раз в месяц или чаще;
- судороги мышц очень сильные (причиняют сильную боль);
- мышечный спазм не имеет очевидной связи с физической нагрузкой;
- боль в мышцах не проходит после простых процедур (расслабление и массирование).
Как победить скованность в ногах при венозной патологии?
Симптомы варикозной болезни развиваются, в большинстве случаев, постепенно. На начальных этапах, когда ещё нет органического поражения магистральных венозных сосудов, хороший эффект могут оказать венотоники и компрессионный трикотаж. На более поздних стадиях, когда скованность в ногах связана уже со стойким нарушением клапанной функции венозных сосудов, потребуются радикальные вмешательства. Последние заключаются в выключении поражённых вен из кровотока. В любом случае, бороться со скованностью в ногах необходимо при помощи специалиста. Сегодня в Москве лучше обратиться к врачу-флебологу в хороший флебологический центр. Здесь вам проведут подробную диагностику венозной системы и определят тактический подход в вашем, конкретном, случае. Конечно, многие пациенты, у которых есть скованность в ногах, решают проблему иначе. Больные обращаются в государственную больницу к врачу-хирургу или занимаются самолечением. Очень часто такой подход оказывается малоэффективным. Стоит понимать, что компрессия и венотоники обладают хорошим эффектом, но чаще даже они не могут предотвратить развитие осложнений варикозной болезни, при её наличии.
Скованность нижних конечностей
Современное лечение варикозной патологии не требует значительного времени, не связано с болью и осложнениями обычных операций. Инновационное лечение решает проблему скованности в ногах быстро, комфортно и эффективно.
Виды и причины возникновения
Выделяют две формы заболевания: идиопатическая (первичная) и вторичная. В первом случае проблема возникает без видимой причины и нередко является наследственной. Именно эта разновидность встречается у молодых.
Вторичная форма синдрома беспокойных ног возникает на фоне различных заболеваний и состояний. В список причин входит:
- травмы головного или спинного мозга (ушибы, сотрясения, сдавление и т.п.);
- авитаминоз, нехватка минералов: наиболее часто развитие заболевания провоцируется дефицитом витаминов В1, В9, В12, а также кальция и магния;
- беременность, особенно вторая ее половина (проблема связана с возросшей потребностью в микроэлементах);
- почечная недостаточность и нарушение баланса электролитов, возникающее на ее фоне;
- сахарный диабет;
- анемия (недостаток железа в крови);
- хронический или однократный сильный стресс;
- чрезмерные физические нагрузки;
- рассеянный склероз;
- ревматоидный артрит;
- нарушение работы щитовидной железы, сопровождающееся избытком или недостатком ее гормонов;
- злоупотребление алкоголем или наркотиками;
- болезни вен нижних конечностей: варикозное расширение, флебит, тромбофлебит;
- амилоидоз: тяжелое системное нарушение белкогвого обмена;
- хроническая обструктивная болезнь легких;
- болезнь Паркинсона;
- чрезмерное употребление кофеина.
- заболевания желудочно-кишечного тракта: целиакия, дисбактериоз, болезнь Крона;
- употребление некоторых препаратов (антидепрессантов, антигистаминных и т.п.).
Развитие патологии в детском возрасте часто возникает на фоне синдрома дефицита внимания и гиперактивности (СДВГ).
Сгибатель пальцев
ДСП (длинный сгибатель пальцев) отходит от тыльной стороны большеберцовой кости и движется к подошве, проскальзывая за медиальной лодыжкой в специальном русле, лежащем ниже фиксатора.
Элемент супинирует ступню и заставляет пальчики сжиматься. Задача квадратного мускула состоит в уравновешивании воздействия, что необходимо, т.к. разделенная часть ДСП осуществляет сгибание, а также уравновешивает конечность к срединной плоскости тела. Присоединенная мускульная конструкция тянет наружу, приводящее воздействие слабеет, и сгибание производится скорее в вертикальной плоскости тела.
Трехглавая мышца голени
Принадлежит мышцам задней поверхности голени. Наименованием обязана своему строению, т.к. обладает тремя мышечными концами (головками):
- первый и второй находятся ближе к дерме и формируют икры,
- третий залегает глубже в конечности и составляет камбаловидную мышцу, держит участок на таранной кости, не сдвигая наперед.
Отростки соединяются в ахиллово сухожилие, скрепленное с бугром пяточной кости.
Медиальный и латеральный мыщелки бедренной области – исходная точка роста икр. Вторая головка развита меньше первой, спускающейся немного дальше. Обладают двумя задачами по сгибанию:
- в коленке,
- голеностопного сустава.
Камбаловидная головка растет из тыльной части высшей трети ББ кости и из сухожилия между больше- и малоберцовой частями скелета. Располагаясь за подтаранным суставом и голеностопом, волокно регулирует сгиб медиального края стопы.
В поверхностной видимой части трехглавая мышца голени выделяется визуально и исследуется на ощупь без труда. Характеризуется максимальным диапазоном вращения перпендикулярному голеностопному сочленению благодаря тому, что связки на пятке в тылу стопы выделяются сзади упомянутой оси.
Ромбообразная подколенная ямка образуется головками икроножной мышцы. Ограничивает ромб задняя группа мышц голени, а также:
- Передневерхняя часть – двуглавая мышца бедренного участка.
- Зад и верх – полуперепончатый мускул.
- В нижней части – подошвенная мышца и концы икроножной.
- Днище – капсула коленного сустава и бедро.
Лечение мышечных болей в ногах методом УВТ
Экстракорпоральная ударно-волновая терапия (УВТ) – это метод, который появился из литотрипсии, метода дробления камней в желчном пузыре и почках, и сразу же завоевал широкую известность. Для УВТ используется специальный аппарат, который генерирует инфразвуковую волну. Звуковая волна, проникая глубоко в ткани пораженного участка тела, активирует процессы регенерации, усиливает кровоток – микроциркуляцию крови, повышает проницаемость клеточных мембран. УВТ также обладает противовоспалительным и противоотечным эффектами.
Преимущество данного метода лечения – отсутствие необходимости госпитализации. УВТ назначается только амбулаторно, курс лечения – обычно 5-7 сеансов по 10-15 минут. УВТ, как безоперационный метод, не имеет никаких побочных эффектов, которые могут наблюдаться при операционным вмешательстве. Противопоказания для назначения УВТ – злокачественные опухоли, беременность и некоторые кардиологические заболевания.
Что такое варикозное расширение вен?
Если у вас имеются синие перекрученные вены, расположенные у поверхности кожи, выбухающие и некомфортные, вероятно, у вас варикозное расширение вен. Хотя теоретически эти вены могут возникать в любой части тела, в подавляющем числе случаев они находятся именно в области нижних конечностей.
Сосудистые звездочки значительно меньше, чем варикозно расширенные вены, и обычно располагаются рядом с поверхностью кожи. Варикозные вены могут располагаться как близко к поверхности кожи, так и в глубине подкожной клетчатки. В последнем случае их сложно определить без инструментальных методов исследования. Сосудистые звездочки могут быть синего, красного или пурпурного цвета и часто выглядят как паутина или веточки дерева. Сосудистые звездочки часто появляются не только на ногах, но и лице. Они вызваны теми же механизмами, что и варикозное расширение вен, но обычно не приводят к осложнениям, вызываемым варикозной болезнью.
Помимо четко видимых признаков выпячивания и искривления кровеносных сосудов, к симптомам варикозного расширения вен относятся:
- Отек лодыжек и ступней.
- Ощущения болезненности, тяжести или ноющие ощущения в ногах.
- Пульсация или спазмы в области мышц голеней.
- Зуд в ногах, особенно в голени и лодыжке, проявляться сухостью кожи.
- Потемнение и изменение текстуры кожи.
- Венозная язва.
Хотя варикозное расширение вен выглядит не эстетично, оно не всегда приводит к серьезным серьёзным осложнениям, если болезнь правильно лечить. Варикозное расширение вен также может привести к состоянию, называемому варикотромбофлебитом, которое возникает, когда в вене у поверхности кожи образуются тромбы. Такое состояние проявляется отеком, болью и покраснением. Развитие варикотромбофлебита сигнализируют о значительном нарушении кровообращения, которое также вызывает и другие осложнения варикозной болезни. Если у вас варикозное расширение вен или только сосудистые звездочки, не стоит игнорировать их. Вместо этого нужно посетить флеболога, пройти консультацию и дуплексное ультразвуковое сканирование вен нижних конечностей. Далее нужно обсудить со своим врачом тактику лечения и профилактики, необходимые изменения в образе жизни для профилактики осложнений и прогрессирования варикозной болезни.
