Рассекающий остеохондрит
Содержание:
- Важные критерии выбора.
- Где и как лечат вальгусную деформацию стопы
- Неврологическое обследование при подозрении на пояснично-крестцовый стеноз
- Что происходит в позвонках при остеохондрозе грудного отдела позвоночника?
- Другие симптомы остеохондроза грудного отдела
- Возможный вред от использования ортопедических стелек.
- Факторы риска
- Виды и особенности лечебных изделий.
- Визуальная диагностика пояснично-крестцового стеноза
- Маркировка ортопедических стелек.
- Диагностика и лечение грудного отдела позвоночника
- Дискогенная и ветеброгенная радикулопатия
- Диагностика
- 10. Медицинские показания к применению ортопедических стелек.
- Симптомы коксартроза
- Показания к блокаде позвоночника при грыже
- Подход к лечению заболевания в нашей клинике
- По размеру
- Из чего сделана полимерная повязка, и как она работает?
- Диагностика артроза
- Виды артроза тазобедренного сустава
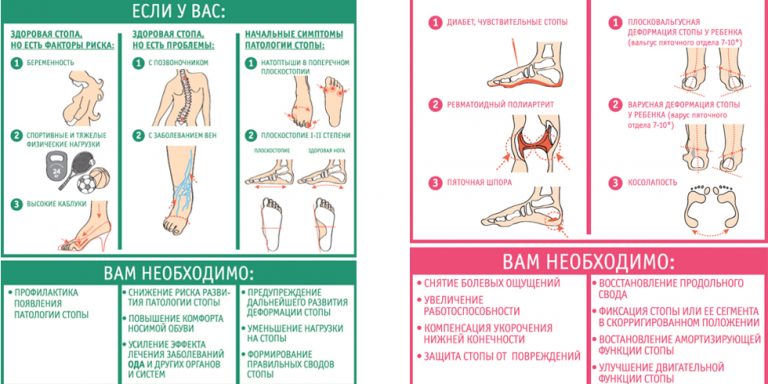
Важные критерии выбора.
Самая актуальная проблема – как правильно подобрать стельки с ортопедической формой. Главная цель этих изделий – снижение риска заболеваний и устранение признаков патологий. Выбор зависит от поставленных целей:
- Профилактика. Вкладыши подходят беременным женщинам, позвоночник которых страдает от повышенных нагрузок. Также они рекомендованы спортсменам, людям, которым по виду деятельности часто приходится переносить тяжести. Модели станут настоящей находкой для любительниц каблуков.
- Удобство. Стельки оптимальны при наличии искривленных пальцев, широкой стопы, высокого подъема, запущенной стадии плоскостопия. Вкладыши защищают деформированные участки, предотвращают развитие осложнений.
- Терапия. Используются при многих заболеваниях, которые негативно отражаются на состоянии стоп: пяточной шпоре, ревматоидном артрите, диабете. Предварительно стоит проконсультироваться с ортопедом.
Выбирать стельки необходимо по размеру ноги. Изделия должны плотно лежать в обуви, чтобы во время ходьбы не происходило смещения. Сначала подбираются подходящие вкладыши, а уже по ним – ботинки или туфли.
Где и как лечат вальгусную деформацию стопы
Начальные формы халюс вальгус поддаются консервативному (безоперационному) лечению, основная цель которого — устранить симптомы и замедлить прогрессирование патологии
Вальгусная деформация стопы прогрессирует медленно, развиваясь в течение многих лет, поэтому пациенты зачастую не обращают внимание на симптомы, характерные для начальной стадии заболевания
В основном к врачу обращаются на второй или третьей стадиях, когда у основания большого пальца появляется косточка-шишка, причиняющая боль. В таком случае устранить разросшуюся костную ткань можно только хирургическим (оперативным) способом. Этого можно избежать и провести лечение деформации пальцев стопы с помощью консервативных методов (без операции), если обратиться к специалисту вовремя.
При позднем обнаружении и значительных отклонениях сустава большого пальца стопы от нормального положения избирается хирургическая (операционная) тактика лечения. Определить, какой из видов терапии даст оптимальный результат именно в вашем случае, можно после консультации с профильным врачом.
В нашей клинике ведут прием опытные специалисты, которые помогут выбрать тактику лечения при любой степени вальгусной деформации первого пальца стопы.
Неврологическое обследование при подозрении на пояснично-крестцовый стеноз
На ранних этапах болезни, как правило, есть только боль в L7–S1 и в проекции седалищного нерва по задней части бедра, перемежающаяся хромота тазовых конечностей. Эти симптомы встречаются в 90 % случаях DLSS! Все рефлексы обычно в норме. При средней степени тяжести поражения наблюдается заметная слабость в тазовых конечностях – парез, нарушаются позотонические реакции, изменяются рефлексы (можно заметить снижение сгибательного рефлекса, усиление коленного – псевдогиперрефлексия из-за потери тонуса мышц-антагонистов).В запущенных случаях присутствует выраженный парапарез тазовых конечностей – животное очень тяжело передвигается, встать самостоятельно, как правило, не может, хвостом не машет. На этой стадии может присутствовать недержание мочи и кала. Сгибательный рефлекс значительно снижен.
Ключом к постановке диагноза на ранних стадиях является четкое обнаружение боли в L7–S1 и по ходу седалищного нерва. Для этого необходимо проводить правильную пальпацию, которая заключается в том, что при надавливании в области L7–S1 нужно второй рукой поддерживать собаку под живот, чтобы не оказывать давление на ТБС или колено, так как возможно параллельное наличие ОА ТБС и/или ОА при РПКС. Одновременно с пальпацией можно поднять хвост, это усилит компрессию в L7–S1. Отдельнопроверяют боль в ТБС – вытягивание конечности назад без переразгибания в L7–S1 (Проводят тест, лежа на боку) и в коленном суставе – проверяем СПВЯ. Седалищный нерв пальпируется большим пальцем или указательным в каудальной части бедра между двуглавой и полуперепончатой мышцами. Пальпация должна быть глубокой! Еще седалищный нерв можно пальпировать через прямую кишку. При сомнительных результатах можно провести динамический прогибающий тест на выявление боли в L7–S1. Для этого нужно вытянуть обе тазовые конечности назад (собака при этом стоит) и пружинно прогибать позвоночник, используя бедра как рычаг (нужно быть уверенным, что в ТБС нет боли). Если собака крупная, кладем ее на пол в боковом положении, упираемся коленом в область L7–S1, одной рукой охватываем оба бедра, другую кладем на грудину и проводим умеренные пружинные разгибающие движения. Данный тест является наиболее болезненным! Нужно быть готовым к резкой и агрессивной реакции со стороны собаки (рис. 3)!

Рис. 3. А–В – пальпация седалищного нерва. С – тест на динамический лордоз. D – анатомическое расположение седалищного нерва (двуглавая мышца удалена).
Что происходит в позвонках при остеохондрозе грудного отдела позвоночника?
При остеохондрозе данного отдела позвоночного столба дегенеративный процесс начинается с межпозвонкового диска. В нем происходят изменения на биохимическом уровне, за счет этого диск на некоторое время разбухает, затем его высота уменьшается. Он перестает нормально справляться со своей функцией.
Затем в периферической части межпозвонкового диска – фиброзном кольце – возникают надрывы, трещины. Это предрасполагает к последующему развитию межпозвонковой грыжи.
Дегенеративный процесс развивается и в межпозвоночных, позвоночно-реберных суставах (спондилоартроз). Это приводит к сужению межпозвоночных отверстий, через которые выходят корешки спинного мозга, защемлению, раздражению и нарушению функции последних.
Из-за нарушения функций межпозвоночных дисков возрастает нагрузка на позвонки. Включается компенсаторный механизм – по краям тел позвонков возникают костные разрастания – остеофиты. Это состояние называется спондилезом.
При возникновении первых симптомов заболевания посетите неврологический центр многопрофильной международной клиники Медика24. Вас осмотрит опытный специалист, будет проведено обследование на современном диагностическом оборудовании.
Другие симптомы остеохондроза грудного отдела
Боль приводит к спазму кровеносных сосудов. Это проявляется в виде зябкости в ногах, шелушения кожи, повышенной ломкости ногтей.
Симптомы заболевания могут имитировать нарушения со стороны внутренних органов. Если дегенеративный процесс поражает верхнюю часть грудного отдела позвоночника, может возникнуть так называемый псевдокардиальный синдром. Возникает резкая боль в груди, иногда она отдает под лопатку, в руку челюсть. Человек пугается, замирает, боится пошевелиться, глубоко вдохнуть, так как это усиливает болевые ощущения. В таких случаях нужно проводить дифференциальную диагностику между остеохондрозом и стенокардией.
Иногда болевые ощущения возникают под ложечкой, под правым ребром – в этом случае проявления заболевания напоминают патологии желудка, печени, желчного пузыря.
Иногда возникают нарушения со стороны пищеварительных органов, расстройства мочеиспускания, в половой сфере.
Разобраться в симптомах грудного остеохондроза не всегда бывает просто. Зачастую для постановки правильного диагноза врачу приходится назначать дополнительное обследование, чтобы исключить нарушения со стороны сердечно-сосудистой системы, органов пищеварения. Обратитесь к опытным специалистам международной клиники Медика24.
Возможный вред от использования ортопедических стелек.
Несмотря на то что стельки ортопедические помогают избавиться от множества болезней и проблем, существуют факторы, которые делают ортезы вредными для здоровья:
- Неправильный выбор. Готовые модели оснащены супинаторами, амортизатором для пятки и другими элементами. Для оценки степени комфортности следует немного пройтись с ними и обязательно выслушать мнение врача.
- Неподходящий размер. В некоторых случаях стельки, подобранные по ноге вызывают дискомфорт. Это связано с тем, что в стандартных вкладышах не учитываются индивидуальные особенности: длина пальцев, высота свода и прочие. Такое изделие не обладает лечебным эффектом, может ухудшить ситуацию.
- Неподходящая обувь. Подбирать стельки необходимо под конкретный, наиболее удобный вид обуви. Нельзя использовать один и тот же вкладыш в туфлях, кроссовках, сапогах. От этого корректоры деформируются.
- Игнорирование стадии болезни. Стандартные ортезы актуальны только при начальной степени развития патологии, когда необходима коррекция либо профилактика. Если заболевание прогрессирует, потребуется серьезное профессиональное лечение.
Перед тем как выбрать те или иные стельки для обуви, необходимо получить консультацию специалиста, уточнить состояние стоп. Идеальный вариант – создание вкладышей на заказ для разных видов обуви.
ЧИТАТЬ ЕЩЕ…
НА ГЛАВНУЮ
В КАТАЛОГ ТОВАРОВ
Статья с сайта obuv.expert
Факторы риска
Основными факторами риска развития болезни Осгуда-Шляттера является возраст, пол и участие в спортивных состязаниях.
Возраст
Болезнь Осгуда-Шляттера происходит во время полового созревания и роста организма. Возрастной диапазон разный у мальчиков и девочек, потому что созревание у девочек начинается раньше. Обычно болезнь Осгуда-Шлаттера развивается у мальчиков в возрасте 13-14 лет а у девочек в возрасте 11-12 лет. Возраст диапазоны отличаются от секса, потому что девочки испытывают полового созревания раньше, чем у мальчиков.
Пол
Болезнь Осгуда-Шляттера чаще встречается у мальчиков, но гендерный разрыв сокращается, так как постепенно все больше девочек занимаются спортом.
Занятия спортом
Болезнь Осгуда-Шляттера встречается у почти 20 процентов подростков, которые участвуют в спортивных состязаниях в то время, как только в 5 процентах случаев у подростков, не занимающихся спортом. Заболевание возникает в основном при занятиях такими видами спорта, где требуется много прыжков бег изменения траектории движения. Это, например:
- Футбол
- Баскетбол
- Волейбол
- Гимнастика
- Фигурное катание
- Балет
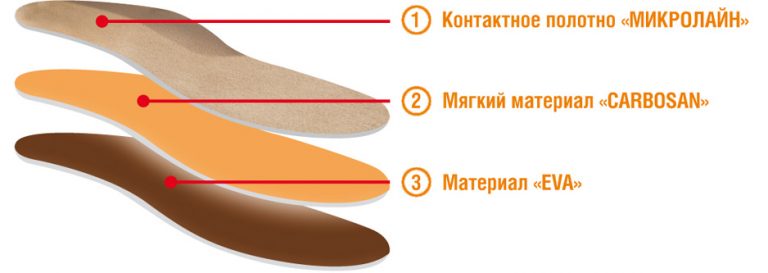
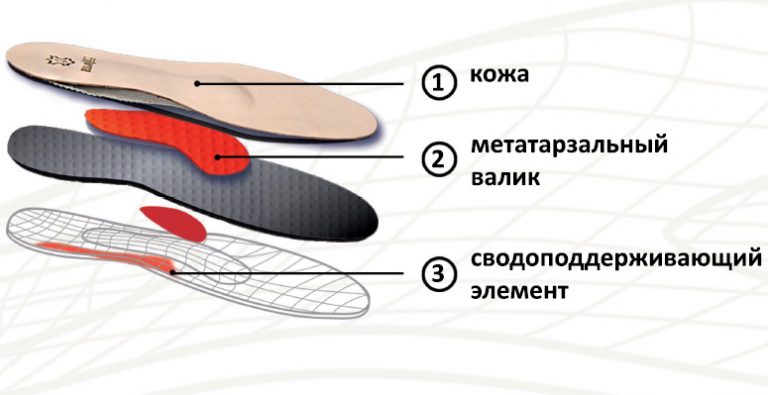
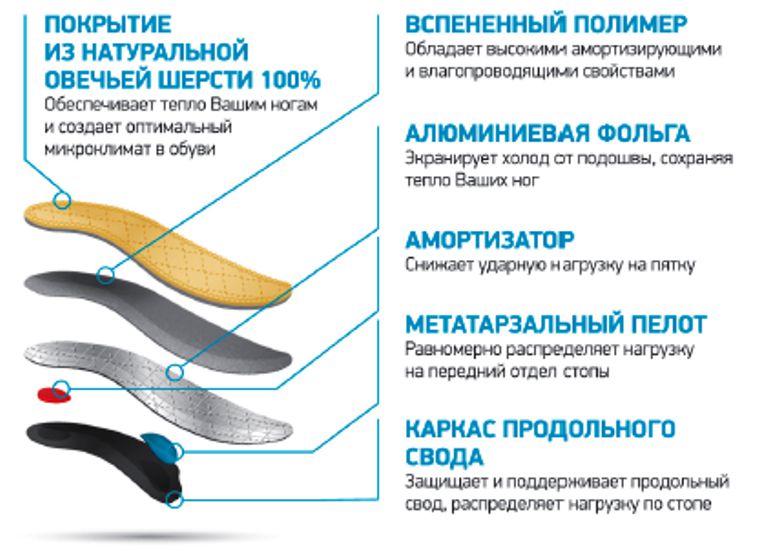
Виды и особенности лечебных изделий.
Все модели с терапевтическими свойствами предназначены для устранения тех или иных дефектов стоп. Рассмотрим особенности разных видов ортопедических стелек, для чего нужны эти изделия:
- Корригирующие. Помимо вкладышей, дополняются супинаторами, пронаторами, высокими бортиками. Применяются для борьбы с вальгусными, полыми деформациями, последствиями хирургических операций и травм.
- Разгружающие. Оснащены углублениями под натоптыши, язвы и другие болезненные участки, пелотами. Благодаря пользе ортопедических стелек, снижается дискомфорт, улучшается функционирование стопы. Используются для терапии пяточной шпоры, диабетической стопы.
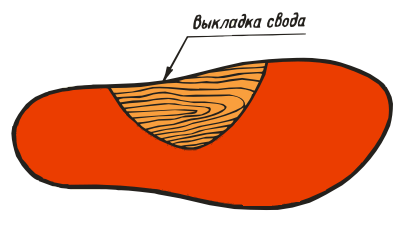
- Сводоподдерживающие. Высота супинаторов для наружного и внутреннего сводов зависит от индивидуальных особенностей ступней. Подходят для лечения всех видов плоскостопия, снимают боли, повышают выносливость.
- Сводоформирующие. Отличаются тем, что высота вкладышей для внутреннего свода почти такая же, как для наружного. Используются при замедленном формировании изгибов.
Лечебные стельки помогают корректировать многие болезни, поражающие стопы. Главное условие – полное соответствие особенностям каждого человека. Например, корригирующие стельки, предназначенные для полных людей с весом более 100 кг, производятся из прочных материалов – графита, стали, специального пластика.
Корригирующие:

Разгружающие:
Сводоподдерживающие:
Сводоформирующие:
Визуальная диагностика пояснично-крестцового стеноза
1. Обзорная рентгенограмма L7–S1 – позволяет обнаружить дискоспондилит и новообразование позвонков. Чувствительность метода около 70 %. Так же можно обнаружить такие вторичные явления DLSS, как спондилез и подвывих L7–S1 (рис. 4).

Рис. 4. Рентгенологические изменения при DLSS (развитие спондилеза и периартикулярного остеофитоза, уменьшение межпозвоночной щели, подвывих L7–S1).
2. Миелография – на сегодняшний день утратила актуальность в диагностике DLSS и применяется в основном для обследования спинного мозга краниальнее L5.
3. Дискография и эпидурография – также утратили актуальность в связи появлением в ветеринарии МРТ и КТ.
4. КТ – позволяет увидеть и оценить: все, что описано для рентгена + повышенную контрастность мягких тканей в области межпозвоночного отверстия, сужение позвоночного канала, выбухание межпозвоночного диска, потерю эпидурального жира, утолщение суставных отростков и формирование остеофитов в межпозвоночном отверстии. Метод значительно облегчает планирование по введению имплантов в L7–S1.
5. МРТ – является золотым стандартом в диагностике DLSS, так как показывает непосредственно нервную ткань, ликвор, межпозвоночные диски, связки (рис. 5).

Рис. 5. МРТ – признаки компрессии спинномозговых нервов и дегенерации МПД на уровне L7–S1.
Маркировка ортопедических стелек.
Чтобы разобраться в вопросе о том, как выбрать стельки, соответствующие индивидуальным показателям, необходимо обращать внимание на специальную маркировку. Именно она указывает на основное назначение вкладышей:
- ВП-1. Стельки с углублениями для продольного свода стопы и пятки. Рекомендованы беременным женщинам, людям с начальной стадией плоскостопия. В профилактических целях изделия показаны лицам, чья профессиональная деятельность предусматривает длительное нахождение на ногах, поднятие тяжестей и высокие физические нагрузки.
- ВП-2. Модели с супинаторным вкладышем для пятки и продольных сводов. Используются для коррекции вальгусной деформации ступней и пяточной шпоры.
- ВП-3. Изделия оснащены вкладкой под пятку, пронатором для продольного вода. Подойдет для лечения вальгуса, предупреждения раскрученной стопы.
- ВП-4. Обладает такими же свойствами, что и предыдущий тип, но снабжается специальной наклейкой для жесткой фиксации большого пальца.
- ВП-5. Назначение этого вида ортопедических стелек – коррекция вальгуса. Вкладки располагаются в передней части стоп и на пятке.
- ВП-6. Применяются для предотвращения уплощения продольного свода. Супинаторы поддерживают стопу в правильном положении, для пятки предусмотрен амортизатор.
- ВП-7. Вдоль наружного края размещается пронатор, подпяточник характеризуется фиксирующими свойствами. Подойдут девушкам, которые часто ходят на каблуках, а также лицам с укороченной стопой и косолапостью.
- ВП-8. Модель имеет вкладыши, поддерживающие наружную часть стопы, крыло для правильного расположения большого пальца.
- ВП-9. Такие стельки для взрослых с ортопедическими свойствами рекомендованы для исправления незначительных деформаций. Благодаря подушечке под пяткой подойдет людям с укороченной конечностью.
- ВП-10. Изделия с углублением под пятку и продольный свод защищают от формирования мозолей, натоптышей в сочетании с вальгусом.
Нельзя забывать, что стельки, помогающие исправлять различные недостатки стоп, должны регулярно использоваться вместе с повседневной обувью. При необходимости изделия немного подрезают, но только по верхнему внутреннему краю. Делать наружные срезы запрещено, поскольку это может усилить деформацию.
ВП-1:
ВП-2:
ВП-3:
ВП-4:
ВП-5:

ВП-6:
ВП-7:
ВП-8:
ВП-9:
ВП-10:
Диагностика и лечение грудного отдела позвоночника
Полноценные обследование, диагностика и постановка диагноза при остеохондрозе грудного отдела возможны только при использовании комплексного подхода. Врач обычно обращается к таким диагностическим методам, как:
- устный опрос пациента для выявления симптомов и негативных факторов, влияющих на организм;
- осмотр и пальпация позвоночника;
- проверка рефлексов, чувствительности кожи и мышц;
- рентгенография для установления локализации заболевания;
- компьютерная томография (КТ), позволяющая определить, присутствуют ли поражения спинного мозга;
- магнитно-резонансная томография (МРТ), способная оценить все ткани и сосуды вокруг позвоночника.
Для лечения проблем позвоночника в медицинском центре «О-Три» также возможно использование комплексного подхода. Сочетание различных методов лечения и современных реабилитационных процедур позволяет устранить проявления заболевания и снизить риски рецидива за счет общего оздоровления организма.
Некоторые методы, хорошо зарекомендовавшие себя в лечении проблем позвоночника:
- лечебная физкультура;
- остеопатия;
- мануальная терапия;
- психотерапия;
- медикаментозная терапия.
Обращаем ваше внимание на то, что грамотное и эффективное лечение может назначить только врач. При возникновении сомнений в том, какие именно исследования или процедуры вам необходимы, пожалуйста, обращайтесь к нам за консультацией по телефону или через форму обратной связи на сайте
Для получения скидки 10% запишитесь на прием через форму обратной связи на сайте.
Наши врачи
-
Шошкин Виктор Петрович
мануальный терапевт-вегетолог
-
Помаскин Алексей Валерьевич
врач-остеопат
Вы можете узнать более подробную информацию
и записаться на прием по телефонам или через онлайн форму.
Запись на прием
(812) 611-33-03
Дискогенная и ветеброгенная радикулопатия
Дискогенная радикулопатия считается наиболее распространённой и имеет целый ряд особенностей и характерных симптомов:
- истончение межпозвоночных дисков, которое в итоге приводит к образованию грыжи и сдавлению корешков нервов;
- раздражение и компрессия межпозвоночными дисками одного или сразу нескольких нервных корешков, которые могут находиться в разных отделах позвоночника.
Вертеброгенная радикулопатия является вторичной формой дискогенной и заключается в компрессии, создаваемой наростами, которые образовались вокруг нервных корешков; остеофиты, гипертрофия связок, капсул межпозвонковых суставов.
Диагностика
Для диагностики большое значение имеет история заболевания и врачу необходима следующая информация:
- Подробное описание симптомов у ребенка
- Связь симптомов с физическими нагрузками
- Информация о наличии медицинских проблем в прошлом (особенно перенесенные травмы)
- Информация о медицинских проблемах в семье
- Все лекарственные препараты и пищевые добавки, которые принимает ребенок.
Для диагностики болезни Осгуда-Шлаттера болезни, врач проведет осмотр коленного сустава ребенка, что позволит определить наличие отека, болезненности, покраснения. Кроме того, будет оценен объем движений в колене и бедре. Из инструментальных методов диагностики чаще всего применяется рентгенография коленного сустава и голени, позволяющее визуализировать область прикрепления сухожилия надколенника к большеберцовой кости.
10. Медицинские показания к применению ортопедических стелек.
Подбор ортопедических стелек производится на основе диагностированных патологий. К наиболее распространенным относятся:
- Плоскостопие. Заболевание встречается чаще остальных, в основном страдают от него женщины. Запущенные формы недуга приводят к развитию артроза, деформации позвоночника.
- Косолапость. Врожденный недостаток, при котором стопы выворачиваются наружу либо внутрь.
- Деформации пальцев. Самая распространенная проблема – молоткообразные пальцы, часто болезнь развивается из-за регулярного ношения узкой обуви.
- Пяточная шпора. Может сопровождать плоскостопие, представляет собой костный выступ, болезненный при нажатии на пятку.
- Диабетическая стопа. Осложнение сахарного диабета, проявляется в виде язвенно-некротического поражения кожных покровов, мягких тканей, в запущенных случаях – и костей.
- Мозоли. Огрубевшие участки кожи, возникающие из-за повышенного давления или трения.
- Натоптыши. Утолщенные круглые пятна, формируются на подошвах, пальцах либо между ними.
- Гипергидролиз. Повышенная потливость, обусловленная нарушением деятельности потовых желез. Часто сопровождается неприятным запахом.
Стельки для ног помогают избавиться от перечисленных дефектов либо значительно улучшают состояние стоп пациентов. Используются по назначению врача.
Симптомы коксартроза
Заболевание начинается постепенно, часто незаметно для больного
Очень важно уловить первые признаки болезни и не игнорировать их, а сразу же обращаться к врачу.. Но если этого сделать не удалось и в ноге уже произошли серьезные изменения, врач сумеет помочь
Он устранит боль и приостановит прогрессирование болезни
Но если этого сделать не удалось и в ноге уже произошли серьезные изменения, врач сумеет помочь. Он устранит боль и приостановит прогрессирование болезни.
Первые признаки артроза тазобедренного сустава
Начальные симптомы артроза тазобедренного сустава — это легкая утренняя скованность движений и появление болей после длительной прогулки или нахождения в положении стоя. Боли обычно локализуются в области тазобедренного сустава и отдают в пах или ягодицу. Но иногда первыми признаками коксартроза являются болезненные ощущения в ноге от колена и ниже. Они быстро проходят в состоянии покоя.
К сожалению, больные редко обращаются к врачу при появлении таких признаков, чаще они их просто игнорируют и пропускают возможность подавить развитие патологического процесса в самом начале, когда это сделать легче всего.
Явные симптомы артроза тазобедренного сустава
Болевой синдром усиливается, распространяются на паховую область, ягодицу, по наружной и внутренней поверхности бедра спускаются к колену, а затем по голени к стопе. Появляется ограничение движений ноги, особенно, при внутренних поворотах (ротации внутрь) и отведении кнаружи. Боли появляются и независимо от двигательной активности, в том числе ночью. Часто они связаны с переменой погодных условий. Появляется хромота, это заставляет больного ходить, опираясь на трость.
Походка постепенно становится переваливающейся, «утиной». Нога принимает вынужденное положение: слегка подгибается в ТБС, при этом поясница немного выступает вперед, а таз наклоняется вбок, в сторону коксартроза.
Больной начинает замечать, что больная нога становится короче и меньше в объеме, чем здоровая. Явные симптомы болезни не вызывают сомнения, что причиной является поражение ТБС. Именно в таком состоянии больные чаще всего обращаются к врачу.
Для коксартроза характерны боли в паху и по наружной стороне бедра
Опасные симптомы артроза тазобедренного сустава
При появлении следующих симптомов нужно немедленно обращаться к врачу:
- сильные суставные боли, невозможность наступить на ногу, ощущение неустойчивости – признак подвывиха ТБС;
- повышение температуры тела в сочетании с усилением болей в ноге – признак суставного воспалительного процесса; если температура высокая, то возможно, присоединилась инфекция;
- больная нога стала значительно короче здоровой, невозможны отведения в сторону и поворот внутрь – признак утраты значительной части функции сустава.
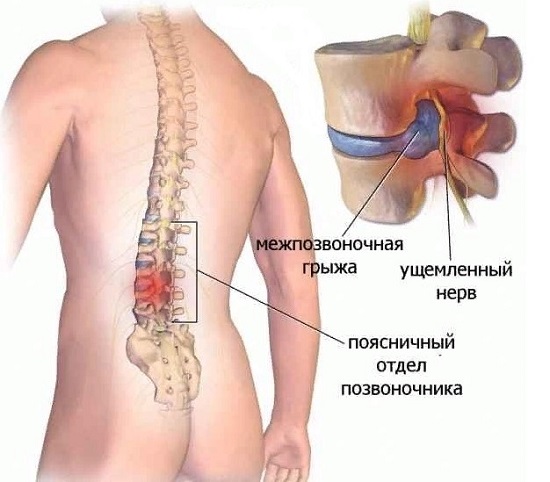
Показания к блокаде позвоночника при грыже
Главное показание к блокаде межпозвоночной грыжи – боль, которая может усиливаться при физических нагрузках, сопровождаться другой симптоматикой. Симптомы зависят от пораженного отдела. К общим относятся:
- тугоподвижность позвонков, скованность в движениях;
- нарушение чувствительности, онемение конечностей;
- мышечная слабость;
- прострелы, отдающие в разные участки тела.
Любую острую боль, которая не купируется медикаментозной терапией, необходимо как можно быстрее устранить с помощью блокады в спину при грыже. Количество инъекционных манипуляций определяет врач. Перерыв между процедурами 2-4 дня.
В год можно делать несколько курсов блокад
В период действия блокады позвоночника доктор назначает основное лечение: физиотерапевтические процедуры, лекарственные препараты и другие методы. Укол уменьшает не только боль, но и воспаление, помогает снять мышечный спазм, поэтому повышает эффективность консервативной терапии.
Часто блокаду позвоночной грыжи назначают, чтобы провести полноценную диагностику пациентов, которые испытывают настолько сильную боль, что даже не могут стоять, сидеть или лежать. В период действия анестезии доктор может провести обследование, определить причину болевого синдрома.
С помощью блокады можно проводить лечение грыжи любого отдела позвоночника.
Шейного отдела позвоночника
Шейный отдел – это самая подвижная часть позвоночного столба, поэтому грыжа в нем – не редкость. Он отвечает за работу шеи, плеч и рук. Поэтому первые признаки грыжи касаются верхней части туловища.
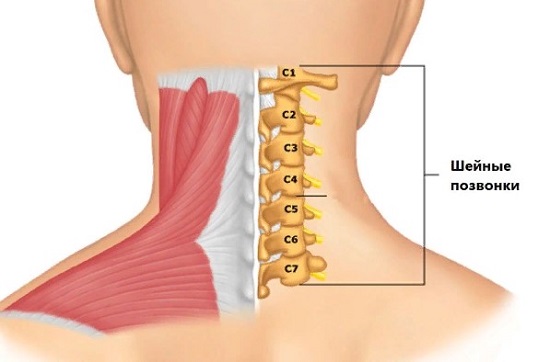
Наиболее уязвимая зона – 7-ой шейный позвонок.
Показания к блокаде позвонков:
- сильная боль в шее, задней части головы, плечевом поясе;
- слабость в руках;
- онемение верхних конечностей;
- частые головные боли, мигрень, головокружение;
- ощущение зажатости в шейном отделе: невозможность повернуть голову в сторону или наклонить вперед, поднять руку;
- предобморочные состояние, связанные с ущемлением нервных волокон и кровеносных сосудов.
Более подробно о выполнении блокады шейного отдела позвоночника и его результатах можно узнать у невролога на личном приеме.

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Грудного отдела
Показания к блокаде грудного отдела позвоночника:
- боль в спине в области грудного отдела, между лопаток;
- слабость и онемение конечностей;
- скованность, проблемы с поворотами туловища;
- болевые ощущения в грудной клетке, похожие на сердечные;
- прострелы в груди.
Грыжа в грудном отделе позвоночника – редкость.
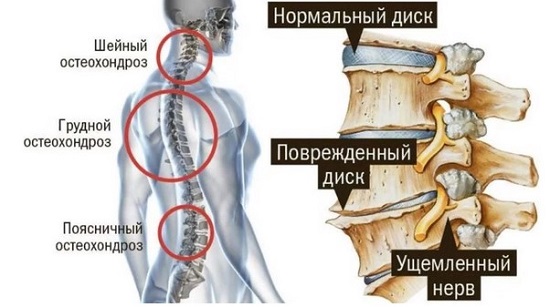
Симптомы грыжи грудного отдела позвоночника напоминают болезни сердца
Поясничного отдела
Блокада при грыже поясничного отдела – это одна из самых востребованных процедур, поскольку в этой области позвоночного столба патология встречается чаще всего.
Показания к обезболивающим инъекциям:
- боль в области поясницы, отдающая в ягодицу, ногу;
- прострелы в поясничной области при наклонах, разгибании или повороте корпусом, физических нагрузках;
- анокопчиковый болевой синдром – болезненность различной интенсивности в зоне копчика;
- ущемление седалищного нерва;
- онемение ног, покалывание в пальцах;
- двигательные нарушения, тугоподвижность позвоночника.
Признаки зависят от локализации повреждения, размера выпячивания и вовлеченности спинномозговых структур, фасеточных суставов.
Существует 3 вида блокад пояснично-крестцового отдела позвоночника, в зависимости от места формирования межпозвоночной грыжи:
- поясничного отдела – область поясницы, позвонки L1-L5;
- крестцового отдела – зона крестца, S1-S5;
- копчикового отдела – область копчика, Co1-Co4.
Техника проведения блокады зависит от локализации боли, но чаще используют паравертебральную манипуляцию. Преимущественно грыжи образуются в зоне L1-L5, то есть именно в области поясницы.
Блокада поясничного отдела снижает боль за счет уменьшения воспаления и отека нервного корешка, помогает убрать спазм мышц спины, возвращает подвижность нижней части тела.
Подход к лечению заболевания в нашей клинике
Специалисты московского медицинского центра «Парамита» имеют большой опыт в лечении дегенеративно-дистрофических заболеваний суставов ног. При подозрении на коксартроз сначала проводится полное обследование больного с использованием самых современных методов диагностики, в том числе, МРТ. И только после установки окончательного диагноза и стадии заболевания назначается комплексное лечение.
Особенностью лечения в нашей клинике является применение врачами не только самых современных методов лечения заболеваний ног, но также использование традиционных восточных методик, веками успешно применявшихся врачами Древнего Китая и Тибета. Для лечения коксартроза мы применяем:
- PRP-терапию – передовую современную методику активизации восстановительных процессов в ТБС при помощи введения в патологический очаг тромбоцитов пациента; данным методом можно восстановить хрящевую ткань;
- методы рефлексотерапии (РТ) – воздействие различными способами на точки на теле человека, рефлекторно связанные с тканями ТБС; применяются такие методики, как иглорефлексотерапия, прижигание полынными сигаретами, точечный массаж, аурикулотерапия (воздействие на точки в области ушной раковины) и др.;
- мануальную терапию – врач-мануалист руками корректирует положение костей ТБС;
- гирудотерапию – лечение пиявками, улучшающими кровообращение ноги, что приводит к восстановлению хрящевой ткани сустава;
- кинезиотерапию – восстановление двигательной функции ТБС с помощью специально подобранных лечебных движений.
И это далеко не все применяемые методики. Комплексный подход к лечению позволяет не только быстро устранить симптомы, но также предупредить обострения и улучшить общее самочувствие. Если у вас есть проблемы с суставами ног, обращайтесь в клинику «Парамита», мы обязательно вам поможем!
По размеру
Полноразмерные модели заменяют стандартные стельки, подходят для любой обуви. Плюсы: применяются для повышения комфорта, лечения и предотвращения различных заболеваний стоп. Минусы: не подходят для открытых туфель и босоножек.
Полустельки представляют собой небольшие изделия, действие которых направлено на определенную зону стопы. Плюсы: подойдут для обуви на каблуках, куда стандартные ортезы не помещаются. Применяются для коррекции стоп, снижения нагрузки на позвоночник, лечения плоскостопия. Минусы: воздействуют не на всю поверхность ступней.
Вкладыши – небольшие изделия, которые подкладываются под проблемные зоны. Плюсы: обеспечивают комфорт при ходьбе. Минусы: действуют только на определенные участки.
Подпяточники. Универсальные модели стелек в обувь, помещаются под пятку. Плюсы: повышают амортизацию, оказывают профилактическое действие. Облегчают симптомы пяточной шпоры, способствуют заживлению натоптышей, трещин. Применяются для реабилитации после операций и травм. Минусы: не фиксируются в обуви.
Полноразмерные:

Полустельки:

Вкладыши:

Подпяточники:

Из чего сделана полимерная повязка, и как она работает?
Собственно, в «пластиковом гипсе» как такового гипса нет. Он представляет собой «марлю» из полимера или стекловолокна, пропитанную полиуретановой смолой. Заготовки выпускают в виде бинтов или листов.
Когда в отделение травматологии поступает пациент с переломом или вывихом, врач при необходимости проводит репозицию (восстанавливает естественное положение отломков или вывихнутых концов костей), а затем накладывает полиуретановую повязку. Как правило, для того чтобы она активировалась и впоследствии приобрела окончательную жесткость, ее нужно размочить в воде. Некоторые материалы активируются при нагревании до 60–100 °C.
Многие виды таких повязок можно перемоделировать, превратить в съемные ортезы.
Диагностика артроза
Диагноз ставится на основании осмотра врача и подтверждается данными лабораторных и инструментальных исследований:
- Лабораторные исследования – общеклинический, биохимический, иммунологический анализ крови, Выявляются признаки воспаления, причины артроза (нарушения обмена веществ, аутоиммунные процессы). При необходимости берется внутрисуставная жидкость на исследование для выявления инфекции и ее чувствительности к антибиотикам.
-
Инструментальная диагностика:
- УЗИ, МРТ – выявляются изменения в мягких суставных и околосуставных тканях;
- рентгенография, КТ – изменения в костных тканях; это основные методы подтверждения наличия артроза;
- артроскопия – по показаниям, если есть подозрение на воспалительный процесс.
Виды артроза тазобедренного сустава
На типы, формы и виды коксартроз разделяется по разным критериям: происхождению, характеру течения, особенностям изменения в тканях и т.д.
По происхождению
По этому признаку выделяют:
- первичный или идиопатический тип, происхождение которого не удается установить;
- вторичный, с установленными причинами, перенесенными травмами, заболеваниями, например:
- посттравматический коксартроз – развивается после перенесенных травм (переломов, вывихов, разрывов связок) или на фоне длительного незначительного травмирования у спортсменов и лиц, занимающихся тяжелым физическим трудом;
- на фоне воспалительных процессов в суставах (артритов):
- локализованных – патологический процесс только в ТБС;
- генерализованных – воспаляются множественные суставы (ревматоидный, псориатический, реактивный артриты).
По характеру течения
Дегенеративно-дистрофические поражения ТБС всегда протекают медленно, хронически. Но в течении таких болезней выделяют два типа:
- малосимптомный – протекает незаметно или с неярко выраженными симптомами, при этом рентгенологические изменения могут прогрессировать независимо от отсутствия клинических признаков; чаще развивается у лиц молодого и среднего возраста;
- манифестный – все симптомы ярко выражены, изменения на рентгене от них отстают или полностью соответствуют; чаще встречается в пожилом возрасте; течение этого типа делится на быстро и медленно прогрессирующее.
 Больной сустав на рентгене (справа)
Больной сустав на рентгене (справа)
По особенностям изменения в суставных тканях
Разрушение внутрисуставного хряща сопровождается разрастанием заместительной соединительной ткани. По этому признаку выделяют следующие типы п изменений в ТБС:
- гипертрофический – соединительная ткань разрастается избыточно, образуя многочисленные остеофиты и склероз костной подхрящевой ткани; формируется:
- деформирующий артроз тазобедренного сустава – самый частый исход заболевания; из-за разросшихся остеофитов изменяется форма сустава, могут ущемляться веточки иннервирующих суставы нервов, что приводит к появлению сильных болей; быстро формируется нарушение функции ноги;
- атрофический – разрастание соединительной ткани незначительное, что приводит к дальнейшему травмированию и разрушению костной ткани.
