Санационная артроскопия коленного сустава
Содержание:
- Хондромаляция надколенника 1-ой, 2-ой, 3-ей и 4-ой степени
- Хондромаляция коленного сустава: причины появления, симптомы
- НАТУРАЛЬНЫЙ ИЛИ СИНТЕТИЧЕСКИЙ?
- Лечение повреждения
- Лечение хондромаляции надколенника
- ПОБОЧНЫЕ ЭФФЕКТЫ
- Причины и симптомы
- Показания к началу Заместительной почечной терапии – гемодиализу:
- Артроскопические данные
- Мозаичная пластика — вопросы по биомеханике и гистологии
- Показания
- Что такое остеохондропатии коленного сустава
- Диагностика
- Наши врачи
- Лечение
- Осложнения
- Профилактика
- Услуги ортопедии и травматологии в ЦЭЛТ
- Осложнения после удаления мениска
- Диагностическая артроскопия
- Артроскопическая резекция мениска
Хондромаляция надколенника 1-ой, 2-ой, 3-ей и 4-ой степени
В зависимости от степени хондромаляции надколенника возможно проведение лечения с помощью специальных препаратов и мануальной терапии. В принципе лечение методами мануального воздействия возможно вплоть до того момента, когда начинается деформация костной ткани. При этом совершенно не обязательно использовать дополнительно фармакологические препараты. В конце 3-ей и на 4-ой стадии лечение возможно уже только с помощью хирургического вмешательства.
Предлагаем узнать отличительные клинические признаки хондромаляции на разных стадиях и способы их лечения.
Хондромаляция надколенника 1-ой степени проявляется в виде:
- небольшого уменьшения хрящевого внутреннего слоя;
- ощущения скованность движений в утренние часы;
- появление боли после длительного нахождения в статическом напряжении нижних конечностей;
- легкие щелчки при резких движениях сгибания и разгибания.
Для лечения достаточно устранить патогенные факторы
Для этого важно восстановить микроциркуляцию крови в окружающих коленный сустав мышцах. Сделать это можно с помощью массажа, рефлексотерапии, остеопатии и лечебной физкультуры
Если не проводить своевременное лечение, то развивается хондромаляция надколенника 2-ой степени, которая сопровождается более выраженными болевыми ощущениями и постоянно присутствующими посторонними звуками во время сгибания и разгибания ноги.
Хондромаляция надколенника 3-ей степени – это серьезные патологические изменения. Истончение хрящевого слоя доходит до 3 мм. В таком состоянии гиалиновые волокна не могут эффективно обеспечивать защиту костной ткани. Происходит их постепенное расщепление. Это дает следующие клинические симптомы:
- отечность мягких тканей вокруг пораженного сустава;
- гиперемия кожных покровов;
- болезненность при пальпации;
- деформация коленного сустава (смещение бурс и надколенника);
- резкая боль при наступании на пятку;
- постоянные подворты ноги при ходьбе;
- хруст, щелчки и скрип при движении.
Самым тяжелым состоянием является хондромаляция надколенника 4-ой степени, при которой хрящевая ткань полностью разрушается. Костная ткань оголяется и деформируется за счет образования на ней трещин и костных наростов. На этой стадии боль такой силы, что наступать на ногу, а тем более сгибать её невыносимо. Постоянный щелчки при сгибании даже без физической нагрузки.
Для диагностики хондромаляции надколенника проводится полостная артроскопия, МРТ или УЗИ. Эти обследования позволяют установить точную стадию патологических изменений. Это необходимо для правильного назначения эффективного лечения.
Хондромаляция коленного сустава: причины появления, симптомы
Чаще всего подобный недуг встречается у спортсменов, так как у них постоянно присутствует нагрузка на коленный сустав во время бега или занятий тяжелыми видами тренировок. Врачи отмечают, что женщины чаще страдают данным недугом из-за особенностей строения колена. У них оно несколько отличается от строения у мужчин. Хондромаляция представляет собой не что иное, как размягчение и разрушение хрящевой ткани.
Основное назначение хряща — это амортизировать колено во время ходьбы и препятствовать трению костей. Во время прогрессирования недуга эта функция хряща исчезает, потому что он становится мягким, не пружинит, разрушается. Тем самым способствует трению кости, из-за чего возникает сильная боль.
Хондромаляция
Основные симптомы:
- На начальном этапе проявляется довольно слабо. Появляется сильная боль во время каких-то тяжелых физических нагрузок, то есть во время бега или профессиональных занятий.
- Со временем эта боль нарастает, очень часто возникает после длительного пребывания в сидячем положении. Например после резкого вставания, во время езды в автомобиле или в самолете на длительные расстояния.
- После этого также будет слышаться хруст в колене. При прогрессировании симптомы становятся более отчетливыми, и достигают своего апогея.
- Могут ощущаться очень сильные боли в течение продолжительного времени.
Что касается диагностики, в основном для этого проводится рентген, МРТ или эндоскопическое исследование, в ходе которого в чашечку вводится специальный аппарат с видеокамерой на кончике, и наблюдается все внутреннее состояние сустава. Это помогает назначить адекватное лечение и быстро избавиться от проблемы.
Основными причинами хондромаляции являются постоянные и тяжелые занятия спортом. В основном встречаются у спортсменов и танцоров, а также у женщин после 45 лет. Хрящевая ткань истончается и количество кальция в пище также уменьшается. Это происходит из-за снижения количества эстрогенов в течении менструального цикла.
Тейпирование
НАТУРАЛЬНЫЙ ИЛИ СИНТЕТИЧЕСКИЙ?
Существует ошибочное мнение, что использование препаратов на основе гиалуроновой кислоты предпочтительней, нежели полностью искусственных препаратов. Многие аппелируют к тому, что препараты на основе гиалуроновой кислоты схожи по составу с синовиальной жидкостью человека. Однако, беда в том, что сходство это не абсолютное и именно это качественно снижает их эффективность. Изготовленные из сырья животного происхождения, эти препараты легко обнаруживаются имунными клетками организма, (фагоцитами), разрушаются и выводятся из организма. При этом использование сырья животного происхождения часто провоцирует развитие аллергических реакций и воспалительных процессов внутри сустава. Кроме этого, высокая скорость резорбции обусловливает очень короткий рекомендованный промежуток между повторными инъекциями.
Введение НОЛТРЕКС требуется не чаще чем раз в шесть месяцев — полтора года1. Это обусловлено тем, что макромолекулы сетчатого полимера практически невидимы для фагов и выводятся из организма крайне медленно, позволяя максимально продлить лечебный эффект. Синтетическое происхождение препарата полностью исключает аллергические реакции.
Таким образом, ответ на вопрос о выборе препарата для лечения артроза становится очевидным. На данный момент среди средств борьбы с артрозом НОЛТРЕКС является абсолютным лидером по эффективности и безопасности.
Лечение повреждения
Главной целью лечения является создание прямого положения коленной чашечки.
В большинстве своем поражение излечивается консервативным способом.
Действие которого нацелено на уменьшение боли и воспаления, восстановление силы мышц и подвижности сустава.
Основные действия при консервативном методе лечения:
- на какое-то время исключают физические нагрузки, которые вызывают боль;
- для стабилизации колена назначают ношение наколенника;
- физиотерапия;
- для укрепления мышц бедра используют лечебную физкультуру;
- прием лекарственных средств;
- введение внутрь сустава средств гиалуроната натрия.
Хирургия
Если консервативные мероприятия не дают результатов, может потребоваться операция:
- Артроскопия — в ходе процедуры доктор через небольшой разрез вводит в колено больного артроскоп. Инструменты вводят через него и иссекают участки нарушенного хряща.
- Реконструкция — в более сложных случаях операция может понадобиться для изменения угла наклона надколенника или устранения давления на хрящ.
Лечение хондромаляции надколенника
Биомеханические нарушения невозможно полностью вылечить медикаментозно. Без упражнений и физиотерапии лечение приводит к рецидивам и развитию оатеоартроза. Потому рано или поздно пациентам предлагают операцию. При этом проводится хондэктомия, предполагающая удаление части хряща, или полное удаление коленной чашечки, влекущее за собой слабость сустава. Иногда проводят трансплантацию хондроцитов, протезирование. Выбор как и чем лечить хондромаляцию надколенника, сводится к пассивному воздействию, что влечет к дегенерации.
Медикаментозные средства
В качестве медикаментозной терапии назначают нестероидные противовоспалительные препараты, в том числе внутрисуставные инъекции, стероидные средства, а также хондропротекторы. Препараты могут снижать боль временно, но не оказывают терапевтического эффекта.
Лечение народными средствами
Народные средства актуальны при выпоте (отечности) и покраснении. Актуально применение компрессов со льдом, когда его заворачивают в полотенце и прикладывают к воспаленной области на 15 минут три раза в сутки. Не имеет смысла самостоятельно лечить хондромаляцию надколенника народными средствами, поскольку речь идет о мышечном дисбалансе.
Упражнения при хондромаляции надколенника
Консервативное лечение хондромаляции обязательно должно включать физиотерапию:
- коротковолновая диатермия снижает боль и улучшает питание хряща;
- ударно-волновая терапия снимает воспаление и ускоряет регенерацию.
Упражнения при хондромаляции надколенника являются основным подходом к лечению для восстановления стабильности сустава. Изометрические нагрузки по укреплению и растягиванию четырехглавой мышцы должны выполняться регулярно:
- Лежа на спине, согнуть здоровую ногу в колене и поставить ступню на пол. Поднимать поврежденную ногу на 45 градусов медленно. Повторить по 10-20 раз три подхода с отдыхом в 30 секунд.
- Лежа на здоровом боку слегка согнуть ноги в коленях и тазобедренных суставах. Ступни соприкасаются. Выполнять отведение бедра в сторону по типу ракушки – 20 раз по три подхода с отдыхом в 30 секунд.
- Встать у стены, ступни на расстоянии одного шага от нее и на ширине плеч. Присесть, опираясь на стену. Держать положение до 30-60 секунд. Если существует дискомфорт в колене, поставить ступни еще дальше.
- Взять одну гантель в обе руки, выполнять тягу – наклон вперед, не увеличивая поясничный прогиб. Представлять, что седалищные бугры (косточки под ягодицами), устремляются назад. Колени сгибаются мягко, не подаются вперед. Первое движение в тазобедренном суставе. Упражнение укрепляет ягодичные мышцы для стабилизации связи таз-колено. Выполнять 10 раз по три подхода.
Перед тренировкой прокатать четырехглавую и двуглавую мышцы бедра с помощью бутылки, заполненной теплой водой или фоам-роллера.
Профилактика
Колено занимает промежуточное положение между ступнями и тазобедренным суставом. Любые напряжения в верхней и нижней части конечности влияют на его биомеханику. Лучшей профилактикой является отказ от высокого каблука, ходьба, укрепление ягодичных мышц. При длительном сидении можно вставать у спинки стула, выполнять отведение ноги назад. При этом следить, чтобы пятка устремлялась строго вверх и не было напряжения в пояснице.
ПОБОЧНЫЕ ЭФФЕКТЫ
Характерное ощущение «комка», отмечаемое пациентом непосредственно в ходе введения препарата в полость сустава, вызвано гелеобразной консистенцией НОЛТРЕКС и легко устраняется несколькими маятникообразными движениями конечности, выполняемыми врачом после манипуляции.
После введения НОЛТРЕКС сообщалось о редких случаях жжения в суставе. Все случаи имели легкую или умеренную интенсивность выраженности болевого синдрома со средней продолжительностью 12 – 24 часа, но не превышали 3 суток. Болевой синдром купируется приемом анальгетиков или проходит самостоятельно (курс назначается индивидуально лечащим врачом).
О реакциях гиперчувствительности к препарату до настоящего времени не сообщалось.
Ионы серебра при воздействии на повреждённые (воспалённые, травмированные и т.п.) ткани провоцируют развитие болевого синдрома в виде жжения внутри сустава. Поэтому применение материала рекомендовано не ранее, чем воспаление будет погашено.
- Загородний Н.В., Зар В.В.. Эффективность и безопасность лечения остеоартроза коленного сустава Нолтрексом — полимером с перекрёстными связями. // Эффективная фармакотерапия. 2011, № 1, с. 58-65.
- Перова Н.М.. Изучение биологического эффекта материала-биополимера водосодержащего с ионами серебра «Аргиформ». Протокол серии доклинических исследований: Всероссийский научно-исследовательский и испытательный институт медицинской техники МЗ РФ. Москва, 2003.
- Christensen L.H. et al.. Long-term effects of polyacrylamide hydrogel on human breast tissue. Plast Reconstr Surg. 2003; 111(6):1883-90.
- Zarini E. et al.. Biocompatibility and tissue interactions of a new filler material for medical use. Plast Reconstr Surg. 2004; 114(4):934-42.
- Breiting V. et al.. A study on patients treated with polyacrylamide hydrogel injection for facial corrections. Aesthetic Plast Surg. 2004 Jan-Feb; 28(1):45-53. Epub 2004 May 3.
- Wolters M., Lampe H.. Prospective multicenter study for evaluation of safety, efficacy, and esthetic results of cross-linked polyacrylamide hydrogel in 81 patients. Dermatol Surg. 2009; 35 Suppl 1:338-43.
Причины и симптомы
Пателлофеморальный артроз коленного сустава является предшественником гонартроза. Главная причина его возникновения — чрезмерная нагрузка на сустав. Также его развитие провоцируют травмы (часто спортивные), воспалительные процессы, гормональные и обменные нарушения, лишний вес и неудобная обувь.
Основным симптомом пателлофеморального артроза является боль (поэтому его часто называют «болевым»). Обычно она локализуется в передней части колена и усиливается при нагрузке. Особенно ощутимой боль становится при нагрузке на пателлофеморальный сустав: при подъёме или спуске по лестнице, вставании со стула, приседании. Позже появляются отёчность и хруст в области колена, а больной начинает рефлекторно прихрамывать.
Показания к началу Заместительной почечной терапии – гемодиализу:
- гиперкалиемия выше 6 ммоль/л, метаболичиский ацидоз, который не поддается коррекции;
- скорость клубочковой фильтрации (СКФ) 10 мл/мин и < , или уровень мочевины крови >36ммоль/л;
- уремический перикардит;
- жизнеопасная гипергидратация, отек легких рефрактерный к терапии мочегонными;
- наличие олигоанурии – выделения в сутки не более 0,5 л мочи даже при форсированном диурезе
- прогрессирующая уремическая энцефалопатия и/или нейропатия;
В дневном стационаре – отделении гемодиализа вам помогут:
- Определить причины возникновения почечной дисфункции;
- Определить патологические изменения: острая или хроническая недостаточность;
- Провести качественный медицинский осмотр;
- Назначить диагностику почечной недостаточности;
- Произвести лечение почечной недостаточности;
- Составить прогноз по окончанию лечения;
- Назначить профилактику почечной недостаточности.
Процедура проводится 3 раза в неделю. Длительность ее составляет от 240 мин до 270 мин.
В дневном стационаре проводятся:
- определение программы или метода диализа, в том числе с учетом степени тяжести основного и сопутствующих заболеваний и наличия инфекционных и неинфекционных осложнений;
- оценка функции доступа для диализа;
- изменение предписания лечения методами диализа в зависимости от клинического состояния пациента, функции доступа для диализа и изменения степени тяжести, сопутствующих заболеваний;
- динамическое наблюдение больных, получающих лечение методами диализа. Проведение антропометрии, измерение артериального давления, пульса, температуры тела, контроль функции доступа для диализа, состояния гидратации или верификация величины «сухого веса», дозы диализа, эффективного времени диализа, не восполняемой ультрафильтрации и других параметров процедуры диализа;
- назначение и оценку лабораторного и инструментального обследования для обеспечения контроля качества лечения;
- обеспечивает тщательное обследование больных с нарушением фосфорно-кальциевого обмена, вторичного гиперпаратиреоза, неконтролируемой артериальной гипертензией, проводится лечение интрадиализной гипертензии ежедневными сеансами гемодиализа, ГДФ- ONLINE;
- диализная терапия Минерально — костных нарушений дополняется современной фармакотерапией, в частности кальцимиметиками, несодержащими кальций фосфат-связывающими препаратами, активаторами рецепторов витамина Д;
- оценку риска развития осложнений, связанных с оказанием медицинской помощи методами диализа;
- выработку рекомендаций по тактике лечения и обследования;
- обеспечивает отбор, обследование и перевод больных на трансплантацию почки, при необходимости направляет в нефрологическое отделение потенциальных реципиентов и доноров для обследования на предмет возможности выполнения трансплантации;
- проводит обучение пациентов с хронической почечной недостаточностью и их родственников методам контроля и профилактики осложнений диализного доступа, а также осложнений хронической почечной недостаточности.
Отделение развернуто на 15 диализных мест. Парк аппаратов «Искусственная почка» насчитывает 15 диализных мест, работающих в 4 смены круглосуточно. Для диализа используются диализаторы с мембраной нового поколения (из полисульфона, благодаря высокой проницаемости такой мембраны кровь проходит глубокую очистку, и выводится больший объем токсинов, чем с обычной мембраной из целлюлозы), глюкозосодержащие концентраты диализирующей жидкости, установлена высокопроизводительная система водоочистки, качество воды которой полностью соответствует мировым стандартам
Наше отделение оборудовано пандусами, поручнями, что очень важно для пациентов с ограниченными возможностями здоровья
В отделении гемодиализа пациенты могут получить консультативную помощь всех специалистов НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина –филиала ФГБУ «НМИЦ радиологии» Минздрава России. Подключение к аппарату искусственной почки и регулярное прохождение процедуры позволяют продлить жизнь от 15 до 25 лет. Пациенты, отказавшиеся от данной процедуры, имеют риск летального исхода намного раньше – за считанные месяцы.
Артроскопические данные
При артроскопическом исследовании выявляется латеральное смещение надколенника. Обычно надколенник соприкасается с блоком бедренной кости в средней трети латеральной поверхности блока, не достигая центрального отдела даже при больших углах сгибания.
В далеко зашедших случаях отмечаются дегенеративные изменения латеральной фасетки надколенника и/или латеральной поверхности блока бедренной кости. Эти изменения варьируют от размягчения хряща до обширных зон обнажения субхондральной кости. Последние находки характеризуют клиническую картину бедренно-надколенникового артроза.
Лечение
Вначале применяется консервативная терапия, направленная на снятие напряжения в сокращенных структурах (четрехглавая мышца, подвздошно-большеберцовый тракт). Также должно быть скорректировано искривление осанки.
Если после проведения консервативного лечения жалобы сохраняются, показано хирургическое вмешательство. Выполнение латерального релиза может снизить нагрузку на латеральные отделы пателло-феморального сустава.
Отбор пациентов для выполнения латерального релиза должен соответствовать строгим критериям. Данная операция подходит не всем пациентам с бедренно-надколенниковой болью. Необоснованный отбор пациентов может привести к формированию стойких форм бедренно-надколенниковой нестабильности.
Необходимо определить, проводить ли артроскопический латеральный релиз или выполнять вмешательство как малоинвазивную процедуру под контролем артроскопии. Вне зависимости от применяемой техники, необходимо визуализировать сосуды, чтобы сохранить их или коагулировать для снижения риска послеоперационного кровотечения.
Техника операции
Латеральный релиз
- Установка нижнелатерального артроскопического порта,
- Осмотр,
- Установка медиального инструментального порта,
- Смена портов,
- Рассечение латерального удерживателя,
- Оценка гемостаза,
- Дренаж и повязка.
Послеоперационное ведение
Дренаж удаляется в первый послеоперационный день, после чего можно приступить к постепенной мобилизации сустава. От иммобилизации продолжительностью в несколько дней следует отказаться. Это приводит к рубцеванию зоны релиза, что может уменьшать лечебный эффект вмешательства.
Для удержания надколенника в медиальной позиции рекомендуется использование антидислокационного брейса (Medilux), что предотвратит преждевременное рубцевание и уплотнение латерального ретинакулюма.
При появлении небольшого суставного выпота показано наблюдение. Чрескожная аспирация не показана, так как выпот уменьшит рубцевание в зоне релиза при разработке движений в суставе. Быстрое накопление напряженного суставного выпота в послеоперационном периоде может свидетельствовать о кровотечении из латеральной коленной артерии или ее ветвей. При сильных болях необходима пункция для эвакуации жидкости. Если аспирация невозможна (сгустки крови), при сильных болях следует выполнить артроскопическую санацию.
Мозаичная пластика — вопросы по биомеханике и гистологии
Есть несколько вопросов к мозаичной пластике коленного сустава:
Каков минимальный размер дефекта хряща, который можно закрывать мозаичной пластикой?
Исследования на трупах показывает, что максимальное давление на периферии дефекта отмечается при его размере более 10 мм. Поэтому это пороговое значение и используется для определения показаний к операции.
Снижает ли нагрузку на хрящ мозаичная пластика?
Было установлено, что деструкция хряща на площади в 16 мм (около 2 см2) приводит к росту периферического напряжения на 92%, что еще больше усиливает разрушение хряща и способствует усилению болевого синдрома. При трансплантации трех 8-мм трансплантатов периферическое напряжение увеличивается только на 35%
Откуда лучше всего брать трансплантаты?
Оптимальным местом забора являются участки с наименьшей нагрузкой, достаточной толщиной и кривизной поверхности аналогичной участку-получателю.
Исследования показали, что наименьшую нагрузку в коленном суставе испытывают боковая и латеральная поверхности мыщелков бедренной кости. Именно из этих участков и забирают трансплантаты.
Имеет ли значение кривизна трансплантатов?
Восстановление кривизны сустава, максимально приближенной к исходной, очень важно для равномерного распределения нагрузки. Поэтому очень важно подбирать кривизну трансплантатов
Важна ли толщина хряща на донорском фрагменте?
Толщина хряща напрямую зависит от нагрузки и варьируется в разных отделах сустава. Естественно, что в донорских участках хрящ несколько тоньше(в среднем 1,8 мм), а в участках, требующих восстановления, толще — до 2,5 мм. Однако больших проблем эта разница не доставляет.
Артроскопия или артротомия — что лучше при заборе трансплантата?
В исследовании Keeling et al. было показано, что трансплантаты, полученные с помощью артроскопии, имели несоответствие размером до 1 мм в 69% случаев, а с помощью артротомии — в 57%. Было отмечено, что артроскопия более сложна при заборе трансплантата с боковой поверхности мыщелков, к тому же она повышает риск краевых переломов.
От чего зависит стабильность трансплантата?
В исследованиях на животных были установлены следующие факты:
- трансплантаты диаметром 11 мм и длиной 15 и 20 мм обладают лучшей вертикальной стабильностью;
- идеальная подгонка длины трансплантата к глубине “посадочного гнезда” обеспечивает повышение стабильности в 2-3 раза;
- трансплантаты с фиксацией press-fit более стабильны (этот эффект достигается за счет того, что сам пересаживаемый костнохрящевой фрагмент чуть шире отверстия для имплантации).
Что будет, если кривизна трансплантата не соответствует кривизне восстанавливаемого участка?
В исследовании на овцах было показано, что несоответствие кривизны до 1 мм допустимо — хрящ сохраняется; если же несоответствие достигает 2 мм и более, то происходит асептический некроз трансплантата и он постепенно рассасывается.
Зависит ли жизнеспособность хряща трансплантата от усилия при его фиксации?
При силе надавливания при фиксации до 10 МПа хондроциты не страдают, если же надавливать с усилием выше 15 МПа происходит повреждение хряща. Поэтому рекомендуется вводить трансплантат несколькими несильными надавливаниями, чем одни интенсивным.
Показания
Возможно, самое главное преимущество коленной денервации в том, что вся процедура выполняется вне капсулы коленного сустава. Это обеспечивает успех лечения в тех случаях, когда другие процедуры – инъекции гиалуроновой кислоты, гормональных препаратов и даже операции на колене были безуспешны.
Денервация коленного сустава применяется при различных заболеваниях:
- Остеоартроз коленного сустава;
- Дегенеративные заболевания суставов;
- Тотальное эндопротезирование коленного сустава (до операции или после нее);
- Частичное протезирование коленного сустава (до операции или после нее);
- У пациентов с противопоказаниями для эндопротезирования коленного сустава;
- У пациентов, которые хотят избежать или отсрочить эндопротезирование коленного сустава.
В то время как операция эндопротезирования коленного сустава считается общепринятым стандартом лечения многих заболеваний сустава, многие люди страдают сопутствующими заболеваниями, которые могут значительно осложнить выполнение хирургического лечения. Другие просто хотят избежать операции, так как не могут позволить себе оторваться от работы для длительного пребывания в стационаре и последующего восстановительного периода. В этих случаях радиочастотная денервация является безопасной альтернативой операции в отношении избавления человека от боли.
Несмотря на эффективность эндопротезирования коленного сустава, многие пациенты жалуются на то, что боль в колене сохраняется после эндопротезирования. С появлением коленной денервации пациенты могут рассчитывать на облегчение боли без каких-либо дополнительных операций.
Что такое остеохондропатии коленного сустава
Хондромаляцию порой называют остеохондропатией, что не совсем верно.
Хондропатия коленного сустава
Хондропатия коленного сустава обычно проявляется:
- в некрозе дистальных участков эпифиза суставной кости (болезни Кенига);
- некрозе медианного бугра большеберцовой кости (болезнь Остуда -Шляггера).
Болезнь Кенига
При болезни Кенига на отдельном участке сустава образуется остеонекрозная зона, которая на поздней стадии отторгается вглубь сустава. Симптомы прогрессируют от небольшой боли при пальпации мыщелковых поверхностей с выпотами в суставную полость до резкой болезненности и блокировки сустава. На рентгене прослеживается светлый участок.
Лечебная методика консервативная и хирургическая:
- При консервативном лечении колено обездвиживается повязкой или ортезом, проводится физиотерапия (электрофорез, парафиновые и озокеритовые аппликации; ЛФК, массаж).
- При одном их хирургических способах пораженный участок удаляется и заменяется искусственным материалом.
Болезнь Осгуда-Шлаттера
Болезнь Осгуда-Шляттера диагностируется в основном у мальчиков — спортсменов, учеников балетных училищ. Она связана с постоянным перенапряжением передней связки наколенника, который крепится к бугру большеберцовой кости, приводящему к деформации метафиза.
Симптомы, возникающие при этом:
- бугристость большеберцовой кости увеличивается;
- появляется боль при движении;
- мучительные боли в положении стоя на коленях;
- инфрапателлярный бурсит (жидкость собирается в глубокой сумке под коленной чашечкой).
Боли при болезни Осгуда-Шлаттера могут не проходить в течении нескольких месяцев.
- главное — соблюдение режима покоя;
- иммобилизация колена;
- исключение резких движений;
- физиотерапия.
Хондропатия надколенника
Хондропатия надколенника (болезнь Ларсена — Юханссона или болезнь Левена) — это дистрофия с последующим разрастанием хряща и образованием свободных хондром- обломков этих разрастаний в суставной полости. Происходит из-за частых повторяющихся травм или из-за однократной травмы (реже).
Симптомы хондропатии надколенника:
- боль при спуске и подъеме на лестнице;
- при образовании хондромы — резкое усиление боли в момент совершения движения;
- блокировка сустава;
- хронический синовит из-за непрекращающегося механического раздражения синовиальной оболочки.
Впоследствии в колене развивается артроз.
Лечение хондропатии надколенника преимущественно консервативное:
- НПВС при сильной боли;
- инъекции дексаметазоном или гидрокортизоном в суставную полость при отеках;
- при дистрофии синовиальной оболочки — инъекции гиалуроновой кислоты.
Хирургическое лечение заключается:
- в иссечении участков разрастаний на поверхности хряща;
- удалении хондром из суставной полости;
- пластике хряща надколенника.
Один из известных методов — пателлопластика, при которой весь хрящевой слой коленной чашечки удаляется и заменяется прокладкой, вырезанной из инфрапателлярного жирового слоя, находящегося под капсулой сустава.
Диагностика
- . Это исследование более точное по сравнению с рентгенографией, позволяет более детально осмотреть сустав.
- Артроскопия — эндоскопическое исследование, при котором врач вводит в сустав через прокол специальное оборудование с миниатюрной видеокамерой. Это наиболее точная методика, позволяющая детально осмотреть суставной хрящ.
Современное оборудование многопрофильной клиники ЦЭЛТ позволяет проводить качественную всестороннюю диагностику.
Наши врачи

Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием

Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием

Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием

Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Лечение
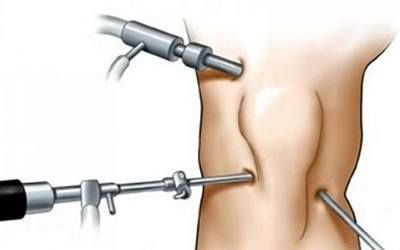
- ограничение физических нагрузок;
- ношение специального ортопедического надколенника для стабилизации сустава;
- противовоспалительные средства и препараты гиалуроновой кислоты для борьбы с болью и воспалительным процессом;
- физиотерапевтическое лечение;
- лечебная физкультура для укрепления мышц ног.
Если эти методики не приносят эффекта, проводят хирургическое вмешательство. Во время артроскопии врач вводит в сустав специальные инструменты и исправляет форму хряща.
Осложнения
Если своевременно не начать лечение, то патология дойдет до 4 степени и начнется разрушение хряща и кости. Все это приводит к прогрессированию деформирующего остеоартроза коленного сустава. Постепенно внутри суставной капсулы будет усиленно скапливаться жидкость, что вызовет отечность и значительно снизит подвижность. Несмотря на отсутствие выраженных симптомов на ранних стадиях, нужно вовремя пройти диагностику и приступить к лечению.
Профилактика
Чтобы избежать развития заболевания, нужно следовать 7 правилам:
- Всегда тщательно разминаться перед выполнением тяжелых физических упражнений и использовать согревающие мази.
- Дополнительно защищать коленный сустав при помощи эластичных бинтов и бандажей перед тренировкой.
- Избегать резкого роста массы тела и ожирения, чтобы не создавать повышенную нагрузку на суставы.
- Носить обувь подходящего размера из натуральных материалов и с мягкой подошвой. Желательно отдать предпочтение моделям с супинаторами.
- Стараться избегать травм и ударов в область колена (актуально для контактных единоборств).
- Сократить количество соленой пищи в рационе, чтобы избежать скопления солей в суставах. Дополнительно нужно уменьшить количество газировки, чая и кофе, а также отказаться от алкоголя (все это вымывает витамины и минералы).
- Употреблять больше продуктов, богатых кальцием, фтором и цинком. Желательно добавить в свой рацион холодец и молочные продукты, так как они укрепляют хрящевую и костную ткань.
При первых же подозрениях на развитие хондромаляции немедленно обратитесь к специалисту для проведения диагностики.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| МРТ коленного сустава (1 сустав) | 7 000 |
| МРТ плечевого сустава (1 сустав) | 7 000 |
- Повреждение ротаторной манжеты плеча
- Гематома
Осложнения после удаления мениска
Удаление мениска неполное и тотальное может иметь последствия, как и любое оперативное вмешательство, хоть и вероятность возникновения негативных реакций невелика. По статистике около 90% операций по удалению менисков коленных суставов прогнозируют благополучный результат без постоперационных проблем. Безусловно, при высокой точности манипуляций, соблюдении асептики и антисептики в ходе процедуры и правильном послеоперационном уходе. Но все же, огласим возможные осложнения:
- тромботические образования в прооперированной конечности;
- кровотечение вследствие повреждения кровеносных сосудов;
- травмирование нервного пучка;
- патогенная инфекция внутри сустава или в операционной ране.
Бытует мнение, что распространенным после удаления мениска последствием является
Не спорим, однако важно учитывать и тот момент, что тотальная хирургия, а именно она грозит появлением лет через 15 дегенеративного патогенеза — малоупотребительная тактика, применяемая исключительно в особо сложных случаях, как крайняя мера. Например, если масштабы и тяжесть поражения ну никак не подлежат коррекционной пластике или парциальной резекции мениска коленного сустава, что большая редкость
Специалисты всегда стараются оставить по максимуму функциональную единицу, понимая, что на ней держится биомеханика костного соединения колена. Поэтому руководствоваться тем, что удаление мениска последствия в виде гонартроза коленного сустава спровоцирует, и не идти к врачу, — это огромная ошибка. Серьезные костно-хрящевые дегенерации, плюс атрофия мышц бедра, тогда точно не заставят себя долго ждать. И даже пущенные на самотек несложные дефекты в коллагеновых структурах хряща, которые в свое время можно было бы полностью вылечить вообще консервативно, сулят аналогичный исход.
Диагностическая артроскопия
В зоне суставной щели коленного сустава делается разрез с длиной 5 мм для того, чтобы ввести инструмент и выполнить комплексную диагностику. При помощи артроскопа специалист проводит проверку:
- Синовиальной оболочки – осматривается сосудистая сетка, складки, цветовые оттенки.
- Феморопателлярного отдела – оценивается степень деформаций (глубина трещин, площадь некроза, плотность хрящевой ткани).
- Медиального отдела мениска – проводится поиск дефектов на большой берцовой кости, мениске, суставном хряще.
- Передней крестообразной связки – осматривается синовиальная оболочка и сила натяжения.
Артроскопическая резекция мениска
Операция показана при разрыве мениска вследствие тяжелых травм. Артроскопическая резекция позволяет избежать обширной кровопотери, повреждения нервов и мягких тканей. Это миниинвазивный метод, который назначается при частичном, осколочном, поперечном, продольном или полном разрыве мениска.
Проводить операцию нужно незамедлительно, так как необратимые изменения происходят спустя 3 недели. После выполнения частичной или полной артроскопии человек легко восстанавливается и может ходить уже спустя 3-4 часа после хирургического вмешательства. Выписаться из больницы и вернуться к привычному образу жизни можно уже спустя 48 часов после операции.
